哪几类脑膜瘤手术难、风险大?手术方案及案例解析
时间:2023-07-20 17:16:12 热度:37.1℃ 作者:网络
不要小看脑膜瘤,它会让你恨之入骨、难以生活,这些苦都是有“来由”。颅内有硬脑膜的地方(脑膜包裹整个大脑和颅神经钻缝走壁地覆盖整个颅骨)都可能是脑膜瘤的栖身之所。虽然脑膜瘤生长缓慢(良性肿瘤),经全切可以根治,但是脑膜瘤的“作恶多端”在于破坏力,会侵袭脑实质和颅神经,侵袭动脉静脉,侵袭骨质造成骨质破坏,引起神经功能问题,如肢体瘫痪、面瘫、疼痛麻木、失语等等,严重影响你的生存质量。尤其这些手术风险大的“叼钻”位置:岩斜区、CPA桥小脑角区、海绵窦区、枕骨大孔区、视神经管、大脑镰旁等位置,肿瘤致残和手术风险大。
由于这些脑膜瘤位置深,风险高,手术可操作空间狭窄,容易切除不干净,损伤神经及脑干,引起瘫痪等后遗症。因此,建议患者寻找有成功手术经验的医生做肿瘤切除手术,争取更好的预后效果。
岩斜区脑膜瘤
岩斜区脑膜瘤是生长缓慢的良性瘤子,这里环境隐匿,小时候通常不会被主人发现,但是随着肿瘤越长越大,开始欺压周围的邻居,引起患者的各种不舒服。脸疼、吞咽困难、听力下降、看东西重影等症状,手术全切可以治愈,但是肿瘤与脑干、滑车神经、三叉神经、面/听神经等重要脑组织和神经紧密相邻,手术容易造成视力障碍、听力丧失、面瘫、瘫痪,甚至死亡。
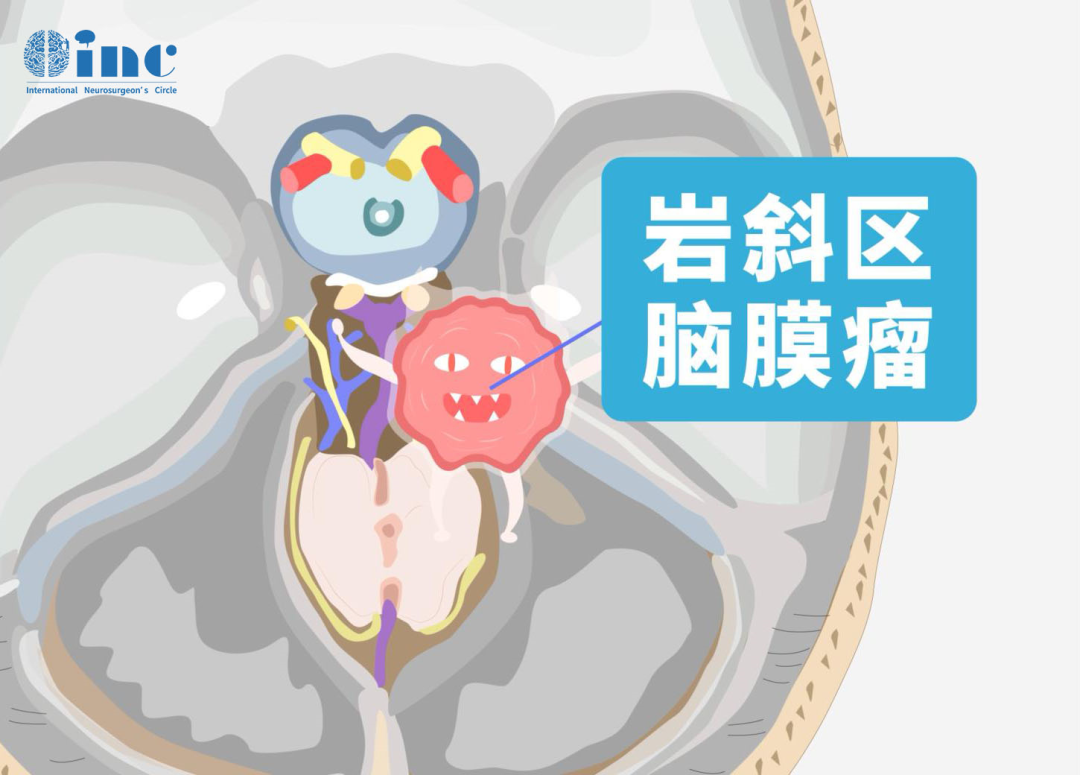
有办法安全切除肿瘤吗?根据肿瘤具体生长位置和特点,INC国际专家巴特朗菲教授、Sebastien Froelich教授总结出可以安全切除岩斜区脑膜瘤的手术入路。

术后致残率高?有办法安全切除吗?
CASE 1 中年男士巨大岩斜区脑膜瘤挤压脑干,个体化治疗方案终获全切
术者:INC法国Froelich教授
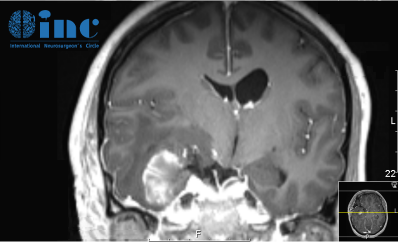
病情回顾:法国巴黎一位男士,因三叉神经痛合并面部感觉功能减退,在Froelich教授所在医院,查出左侧巨大岩斜脑膜瘤(27立方厘米)。脑磁共振(MRI)显示可见明显的轴外肿瘤,岩斜向外扩张,对脑干有明显的挤压效应。
治疗过程: Sebastien Froelich教授指出“从以上患者术前的影像中可以看出,肿瘤位置距离头皮远,术中需要穿过很深的正常脑组织以及相应血管,所以手术入路不清晰,很多情况下往往只切除一点。加上手术难度极大,很可能发生切除率较低,甚至是术中出血而提前终止手术的情况。即使手术做了,也可能造成偏瘫等严重的不可逆的神经损伤,使患者终身遭受手术后遗症的困扰。岩斜区脑膜瘤的死亡率和致残率如此之高,选择适当的个体化治疗方案至关重要。”
对此Froelich教授同其手术团队联合会诊后,为患者确定了具有针对性的手术方案——术前需进行血管造影并栓塞,以确定主要动脉供血者,促进手术切除及降低手术风险,再行手术切除。
1、术前栓塞:用1毫升氰基丙烯酸酯胶(Glubran,Glubran-2, GEM, Viareggio, Italy)碘油(4ml of lipiodol)堵塞供血动脉,造影结果良好,无并发症。术后脑MR显示脑膜瘤部分断流,无脑水肿。
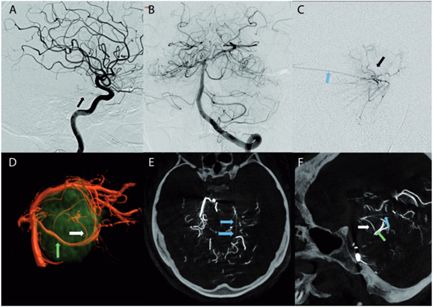
(患者脑血管造影图)
2、第二天手术切除:颞部开颅术和前岩部切除术。脑膜瘤在肿瘤切除的不同阶段交替进行超声抽吸和周围结构的仔细解剖,从血管的角度观察,硬脑膜边缘被切断以完成肿瘤的断流。最终手术切除是完全的(辛普森I级切除),所有周围的颅神经IV、V、VII、VIII等均保存完好,患者术后神经功能完好。
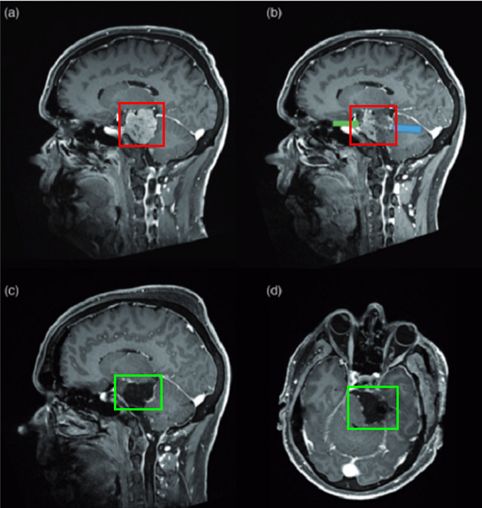
图(a)为术前脑膜瘤影像图
图(b)为血管栓塞后肿瘤位置
图(c)、图(d)显示肿瘤已被完全切除
CASE.2 岩斜区脑膜瘤大面积复发,还能安全全切吗?
术者:INC法国Froelich教授
病情回顾:53岁男性,2012年出现V1(嗅神经)和V2(视神经)感觉减退,查出右侧Meckel’s腔脑膜瘤进行手术,术后病理结果为WHO 2级。7年后,脑膜瘤复发,再次出现严重的V1(嗅神经)、V2(视神经)和V3(动眼神经)感觉减退和疼痛。磁共振成像(MRI)显示肿瘤大面积复发,延伸至海绵窦(CS)、后颅窝(PF)、蝶窦(SS)、翼腭窝(PPF)和颞下窝(ITF);(图1)。
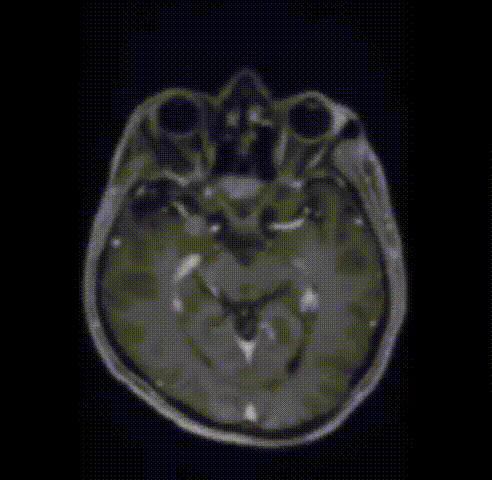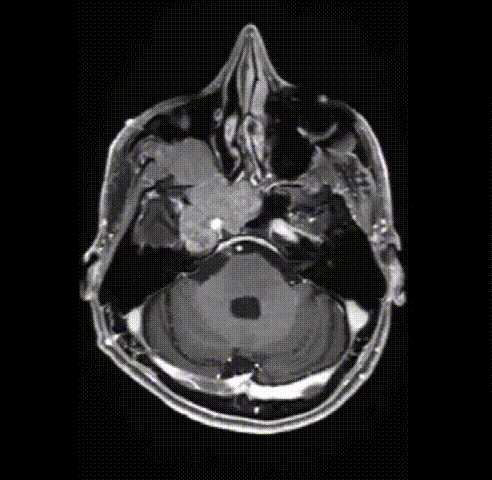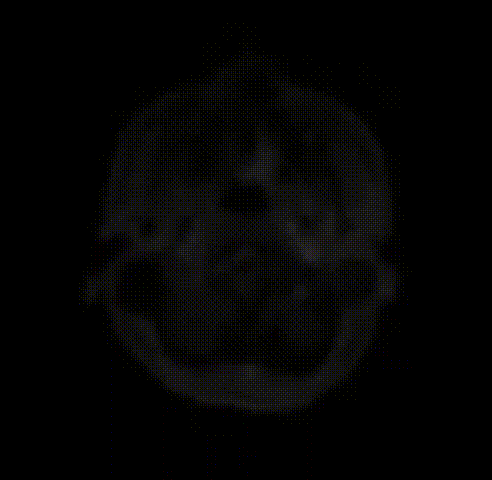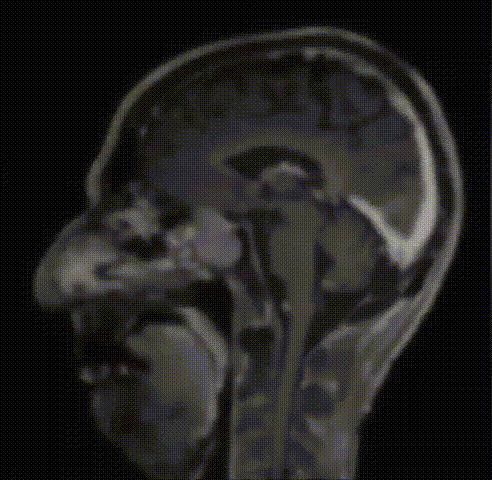
术前影像
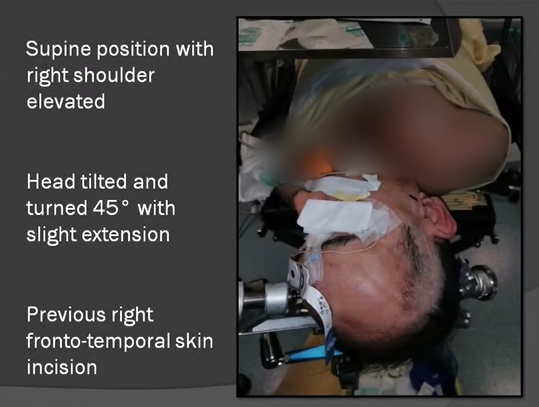
手术体位:仰卧位,右肩抬高。头部倾斜并转动45度,稍微伸展。
手术切口:第一次手术的右侧额颞皮肤切口
术前术后影像对比:肿瘤得到完全切除

图1术前和术后图像。(A)术前轴向t1加权钆增强磁共振成像(MRI)显示脑膜瘤延伸至后颅窝(PF)、海绵窦(CS)、眼眶和蝶窦(SS)。(B)肿瘤延伸至中窝、翼腭窝(PPF)和颞下窝(ITF)。(C)术前轴向计算机断层扫描(CT)显示更大的蝶翼侵蚀和SS受累。(D, E)术后轴向t1加权钆增强MRI显示肿瘤完全切除。(F)术后轴位CT扫描显示用于闭合的脂肪移植物
术后情况:角膜炎在10天内消退,世界卫生组织II级脑膜瘤(已确诊),V3感觉减退在2个月后得到改善。
CPA桥小脑角区脑膜瘤:
CPA桥小脑角区,是由脑干脑桥外缘、岩骨内缘和小脑半球前外侧缘构成的锥形三角空间,空间虽小但富藏着前庭蜗神经、面神经、三叉神经、岩静脉、小脑前上动脉等重要解剖结构。脑膜瘤是CPA区除去听神经瘤外第二高发肿瘤,当脑膜瘤压迫听神经、前庭蜗神经,会出现耳鸣、听力下降,甚至听力丧失,当面神经损伤就会有面肌抽搐或面瘫等,如果放任肿瘤继续生长,压迫到小脑、脑干,患者的生命安全可能就会受到威胁出现肢体瘫痪甚至昏迷。

桥小脑角区脑膜瘤一旦长大,手术难度会更高,手术不慎易遗留肢体瘫痪、面瘫、听力损伤等。完整切除桥小脑角区脑膜瘤且不伤及周边脑干、神经和血管,手术的每个细节都至关重要。尤其是对一些高龄脑膜瘤患者而言,因为病程长,手术有较高的并发症,很多医生往往选择保守治疗,这时候手术更应把治疗效果和术后生存质量放在第一位,挑战极大。若肿瘤占位效应明显并引起神经功能缺损,则应尽快手术且尽可能全切;但是,手术全切不应当以牺牲神经功能为代价。
CPA区脑膜瘤如何全切肿瘤,又保听保面?
CASE CPA脑膜瘤伽马刀治疗无效,还能安全手术吗?
术者:INC德国巴特朗菲教授
病情回顾:2021年9月钟女士在体检时发现右侧桥小脑角区占位,当时医生建议进行伽马刀治疗。2021年10月26日对于治疗充满了焦虑,害怕手术神经损伤致斜视、眼皮下垂、闭合不全等,在专业伽马医院进行立体定向放射外科治疗。2022年1月复查核磁提示伽马刀治疗后肿瘤较前无明显变化,有偶尔耳鸣。
治疗过程:2022年11月22日,在苏州大学附属独墅湖医院,INC德国巴特朗菲教授主刀成功手术,肿瘤全切,无新发神经功能损伤,术前担心的听力损失和面瘫等后遗症都没有发生。术后第一天ICU查房,钟女士状态清醒,和教授交流顺畅。术后第五天查房,钟女士状态良好,连声感谢巴教授并和教授开心合影。病理结果脑膜瘤WHOI级,良性预后很好,术后将不再需要反复放化疗,她可以像正常人一样生活。

钟女士术前术后MRI
海绵窦脑膜瘤
海绵窦及其周围病变一直令人畏惧,可谓神经外科“技术难度最高”手术之一。难度之高!难在何处?解剖关系复杂,肿瘤位置深,内有颈内动脉,周围汇聚着一些重要的滑车神经、动眼神经以及上颌神经等。任何失误都可能造成失明等灾难性后果。如何切除这巨大的肿瘤,且不伤害到周围密集的重要神经!
在显微神经外科发展之前,CSM被认为是不可能切除的脑膜瘤之一。在海绵窦脑膜瘤治疗发展的艰辛道路上,曾一度或当今仍被许多人视为“无人之地”的海绵窦区,也是神经外科手术“皇冠上的明珠”闪耀着颅底外科历史上那些星光熠熠的名字如Parkinson、Dolenc、Kawase、Fukushima、Ramsay教授等这些有远见的神经外科先驱者们为更好地了解海绵窦的解剖结构和改进海绵窦的颅底手术方法铺平了道路,使“手术禁区”海绵窦变得不那么可怕。其中一半的手术入路间隙均是来自INC旗下世界神经外科顾问团(WANG)的专家成员Dolenc教授、Kawase教授等,他们为海绵窦区的手术解剖及入路发展起着非常关键的重要作用,尤其早年Dolenc教授提出的Dolenc入路为手术切除海绵窦肿瘤起到了最为重要的手术方式,巴特朗菲教授尤其推崇并在近30年的生涯利用Dolenc手术入路成功治疗了许多海绵窦肿瘤患者。
海绵窦脑膜瘤解剖关系复杂,“手术禁区”如何攻克
CASE 1 海绵窦脑膜瘤长到橙子大小压扁大脑,还能安全切除吗?
术者:INC德国巴特朗菲教授
病情回顾:患者MRI影像显示巨大肿瘤如橙子大小,长在海绵窦、压扁大脑,影像上看,脑膜瘤足足占了颅内四分之一!如此巨大的肿瘤、如此复杂的位置。世界颅底手术大咖INC德国巴教授行世界神外高难度Dolenc手术入路为其安全全切肿瘤,无任何神经损伤。

(术前MRI)
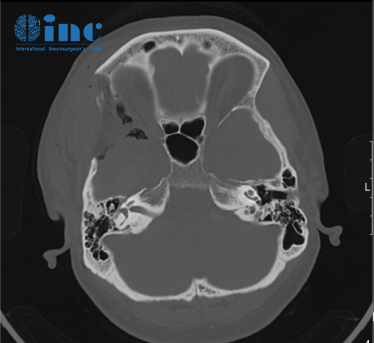
(术后CT)
(术后一周复查磁共振增强,术区高信号为未吸收的止血材料等)
CASE 2 右眼失明17年,如何全切海绵窦脑膜瘤并保残存视力?
术者:INC斯洛文尼亚Dolenc教授
病史摘要:34岁的Kaylee在17岁时右眼就失明了,当时的她在家庭医生的建议下,前往专门的神经外科中心进行检查。检查结果令人无法置信,初步诊断结果为:海绵窦区脑膜瘤。
Kaylee的右眼视力已经失去,如果不手术,左眼视力可能随着肿瘤的增大也会逐渐失去,她和家人也被告知没有手术希望。17年的时间过去,肿瘤增大了,Kaylee的左右视力也在明显下降!
治疗经过:Dolenc入路创始者、海绵窦手术开拓者Vinko Dolenc教授对于Kaylee的情况,表示必须切除她的肿瘤,而且可以帮助她保全左侧视力,但是由于右眼已经失明17年,无法恢复。
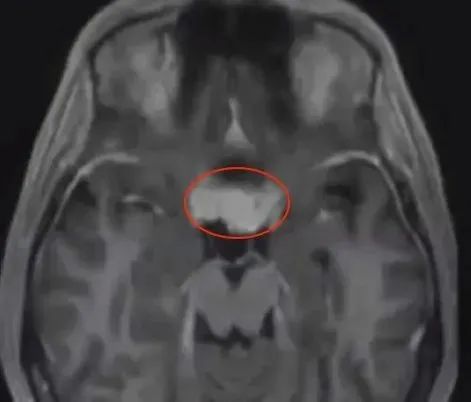
术前MRI
手术过程:Dolenc教授从左侧进去,观察左侧视神经,磨除骨质,暴露视神经,发现硬脑膜对视神经,也有压迫Dolenc教授沿着视神经进行减压,将视神经管里的肿瘤都全部切除。视神经完全松弛,左侧视力被保全。
Kaylee的手术很成功,肿瘤被全切,无新发神经功能损伤,视神经压迫被解除,视力也保护住了。
术后动眼动图
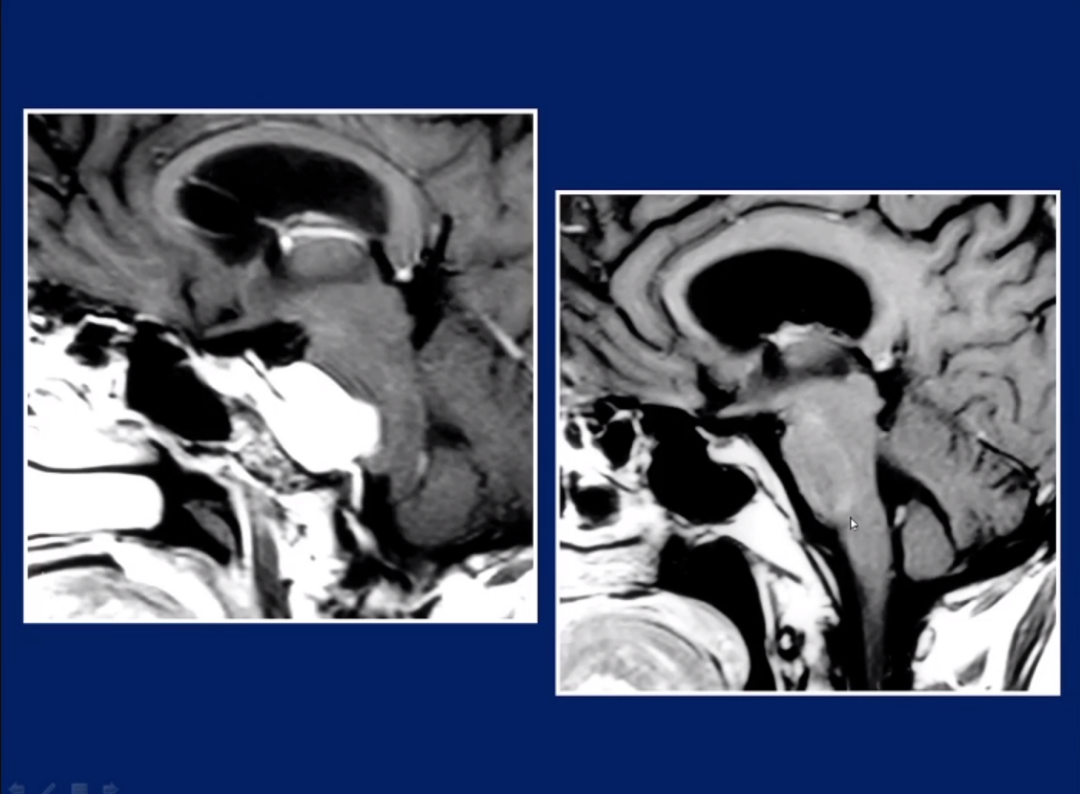
Dolenc教授另外一例海绵窦脑膜瘤案例。术前术后对照:肿瘤被完整切除,术后脑桥受压迫解除,恢复如常的形态。
枕骨大孔区脑膜瘤
枕骨大孔区脑膜瘤切除术是最富有挑战性的手术之一,原因在于肿瘤基部常位于枕骨大孔前缘,并常累及一些重要结构,如延髓、椎动脉和后组颅神经。想要全切肿瘤对于主刀医生手术技术要求非常高,需要主刀医生具有丰富神经外科解剖知识、娴熟的手术技巧及对现代高精尖医疗设备的熟练应用。
枕骨大孔区脑膜瘤很少见,其中90%位于脑干腹侧或腹外侧。枕骨大孔区脑膜瘤患者初始症状不明显,患者大多会出现颈枕部疼痛、颈部活动或者在咳嗽等用力动作时均可诱发或加重症状,由于和颈椎病的症状类似,很多时候会被误诊。由于枕骨大孔脑膜瘤症状表现多样,且大多数患者当肿瘤体积发展较大时,才出现较重的临床表现,故早期常被漏诊。
枕骨大孔脑膜瘤易误漏诊,颅底手术中的“难中之难”
CASE “颈椎病”竟是枕骨大孔脑膜瘤,如何安全全切?
术者:INC德国巴特朗菲教授
病情回顾:50多岁的Belle颈部疼痛持续一年多了,一直以为是得了颈椎病,可是进行颈部按摩以及针灸治疗都不见好转。更不幸的是,有一天晚上,她开始出现走路困难、双脚抬不起来的乏力感,还差点摔倒在地, 就医检查核磁提示为枕骨大孔脑膜瘤。然而由于病变位置深在,临近脑干、颈髓、椎动脉、后组颅神经等重要组织、血管、神经结构,是生命中枢所在,血供非常丰富,术前可能造成呼吸心跳停止,任何一个微小的闪失都有可能使患者非死即残。
治疗过程:在病友推荐下她找到INC巴特朗菲教授,通过INC远程咨询巴教授后,得知可以随时安排入院为其进行安全全切手术。
术中巴教授采取了左侧卧位远外侧入路全切肿瘤,术中并对脑干和脊髓进行了精心保护。

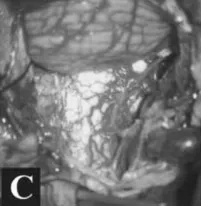
术中及肿瘤切除后的硬膜内部位
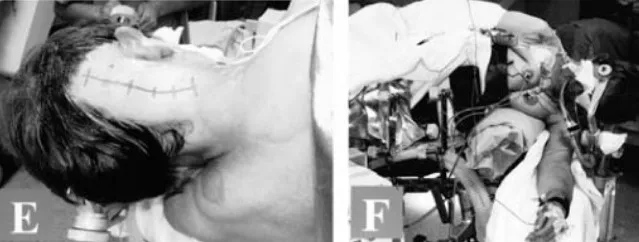
手术切口及手术时病人的位置
术后CT和MR,显示肿瘤及其被肿瘤侵犯的骨质都切除,肿瘤全切,Simpson一级切除。

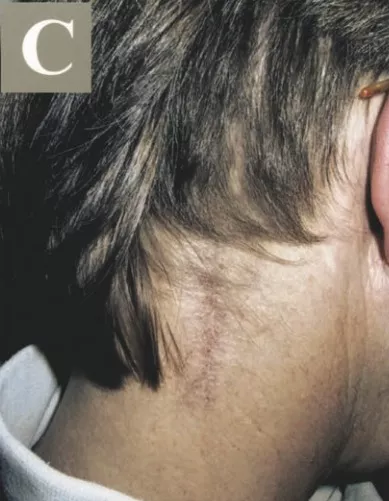
术后Belle没有新发神经功能缺损,在术后第二天开始肢体活动,进行康复。虽然仍有轻微的颈部疼痛,但是康复期后就好转、消失了,没有出现严重的手术并发症,也没有任何后遗症会影响到未来的生活质量,特别是手术没有脑脊液漏出或脊柱不稳定。影像检查提示肿瘤已经全切,术后伤口愈合良好,无需行放化疗。
视神经管脑膜瘤
视神经管平均长度、宽度均不足1cm,管内有视神经及其三层鞘膜、眼动脉和交感神经小分支,一旦视神经管的扩张受到骨管壁的限制,即使很小的肿瘤也可以引起视神经的严重压迫,造成永久性失明。另外,颅内脑膜瘤也可能发生管内播散,甚至有薄层斑块状肿瘤扩展,在这些情况下也可能会引起患者明显的视觉症状。
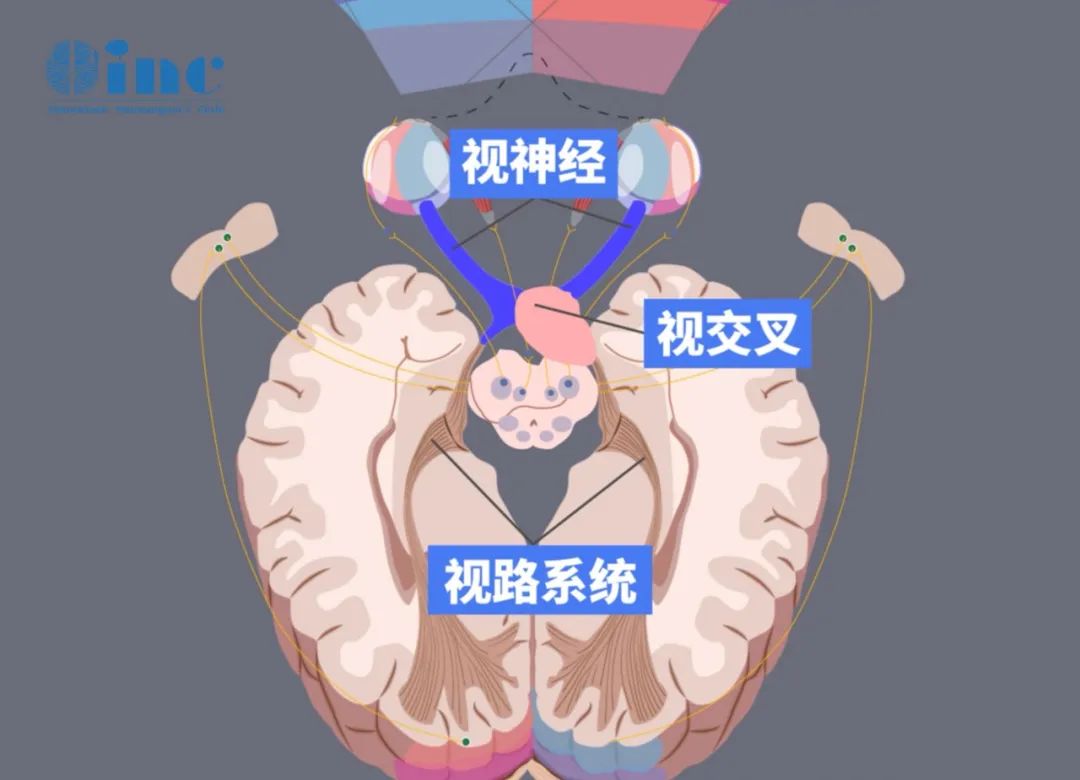
由于视神经管空间非常小,手术操作难度大,易损伤周边重要功能神经及脑组织,术后失明风险很高。难道患了视神经管脑膜瘤就注定要失明吗?INC专家是如何做到全切肿瘤保视力的呢?
视神经管脑膜瘤,视力下降甚至失明,如何全切保视力?
CASE “叼钻”的视神经管脑膜瘤,如何成功手术并改善视力?
术者:INC法国Froelich教授
病情回顾:2005年,75岁的法国女士因右侧海绵窦脑膜瘤进行了一次开颅手术。2016年,左侧视力进行性下降,检查视力结果左侧视力4.6(右侧5.0),左侧视神经管内侧病变均匀增强。诊断确定脑膜瘤位于视神经管的中下侧(图1),导致了视力严重恶化。
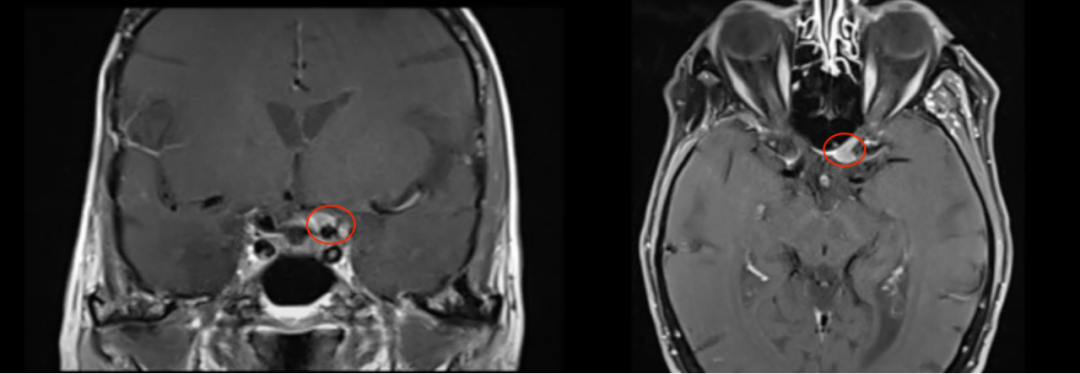
图1:术前MRI
手术方式:内镜辅助下右额下入路肿瘤全切术(图2)
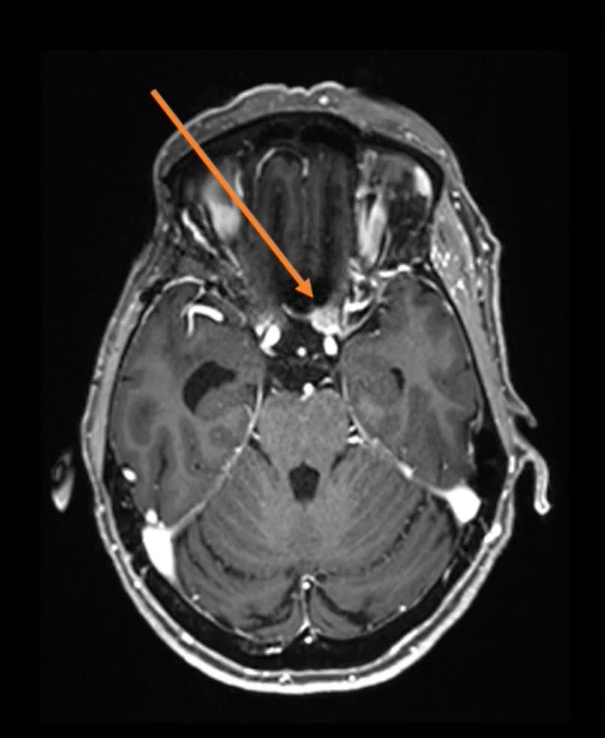
图2:手术入路,右额下入路(入路方向大致如图)
手术过程:第一阶段,通过钻取蝶缘和内侧视神经管进行视神经减压术,为后续手术做准备。第二阶段经,经额下入路(图3)提供绝佳手术通道,可以保障安全切除肿瘤(图4)
图3:额下开颅术
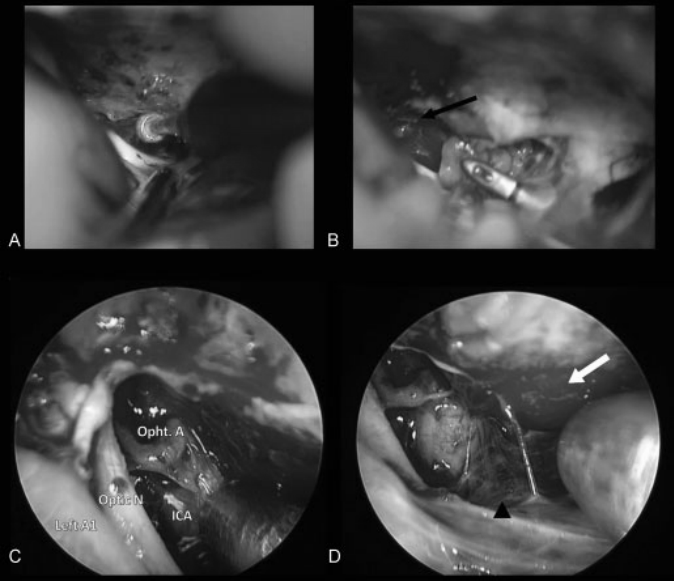
图4:术中照片。(A) 早期视神经减压术和管内肿瘤的暴露是通过磨除蝶缘和内侧视神经管来完成的。(B) 直接切除肿瘤,同时识别和保护眼动脉(黑色箭头)。(C) 内镜下直视神经管。(D) 使用30度角内镜查看其它潜在潜在的硬膜区域(白色箭头),如果发现,可以电凝处理。ICA,颈内动脉;Left A1,左大脑前动脉;Opht.A,眼动脉;Optic N,视神经。
术后结果: 肿瘤完全切除(辛普森II)(图5);视觉改善;嗅觉功能无损害/无脑脊液渗漏。
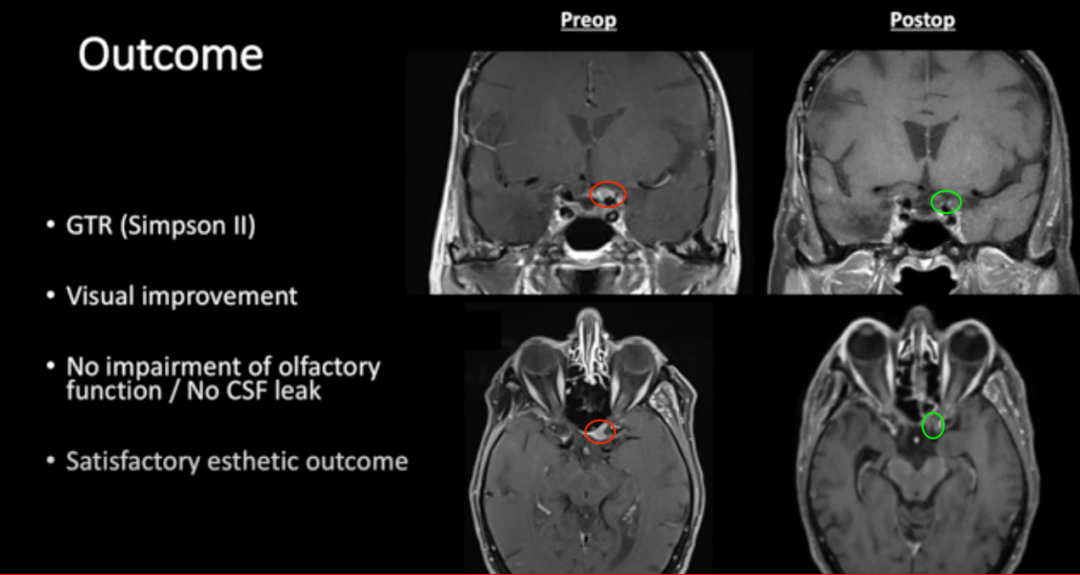
图5:术前及术后磁共振成像。术前preop(A)和术后Postop(C)显示肿瘤完全切除,视神经保留完好,无脑水肿、出血等。
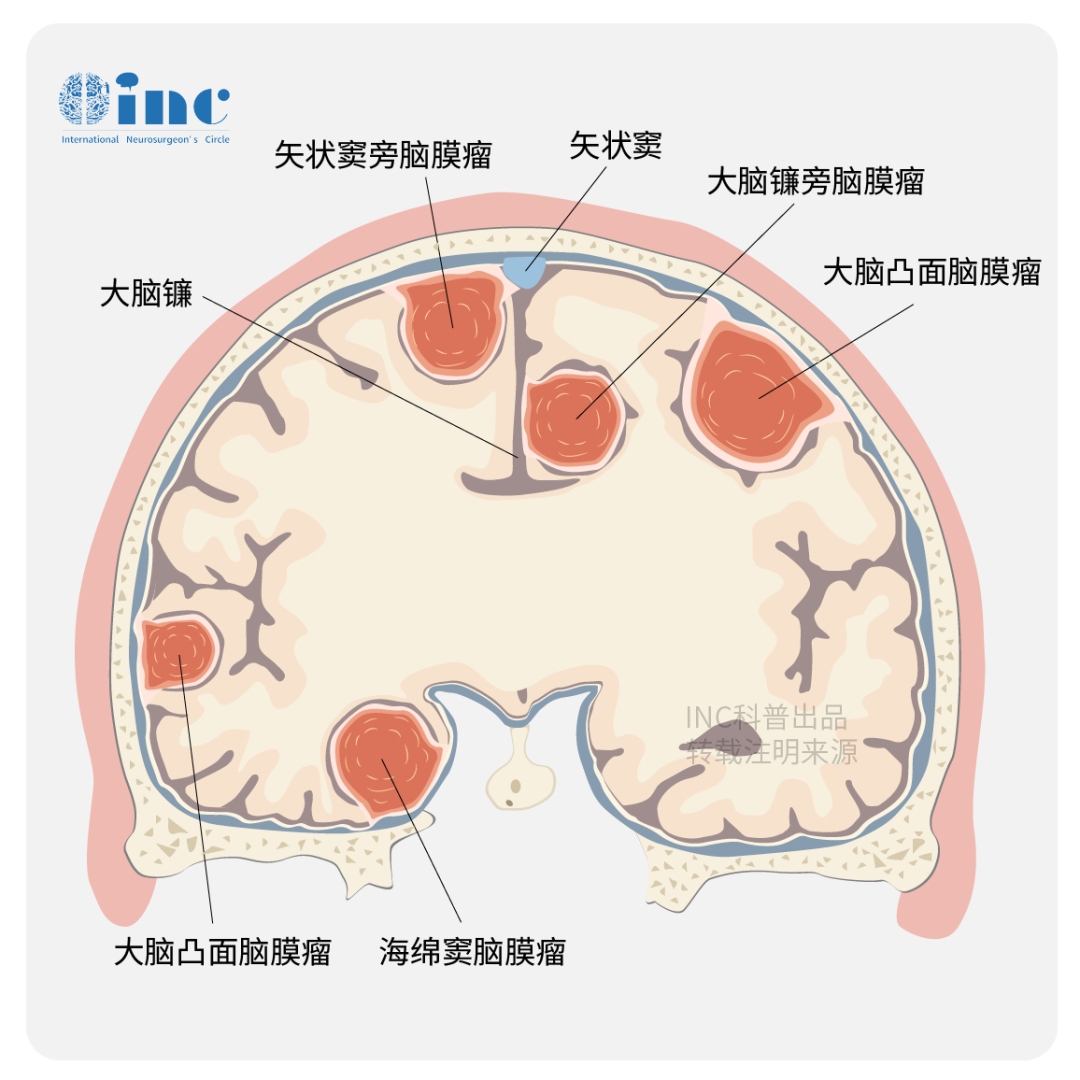
大脑镰旁脑膜瘤
大脑镰旁脑膜瘤位于大脑皮质下,起源于大脑镰,大脑镰旁脑膜瘤约占颅内脑膜瘤的8.5%。与矢状窦旁脑膜瘤不同的是,镰旁脑膜瘤可完全被脑皮质覆盖,可突破大脑镰并常常呈双侧生长,与矢状窦旁脑膜瘤类似的是二者均最多见于上矢状窦中1/3(冠状缝与人字缝之间)。

大脑镰旁脑膜瘤血供有颈外动脉和大脑前动脉和(或)大脑中、后动脉。上方为上矢状窦和汇入上矢状窦的桥静脉,下方有胼周、胼缘动脉和下矢状窦,手术空间狭窄,显露困难。并且由于大脑镰旁脑膜瘤一般位于大脑纵裂内,位置深,生长缓慢,早期临床症状不明显。当瘤体体积较大,出现颅内压增高或神经定位症状时才被发现,故治疗上存在很大困难。术中稍有不慎,就容易造成并发症,如果肿瘤无法得到全切,后续也极易复发。
大脑镰旁脑膜瘤肿瘤大、易复发如何破解全切难题?
CASE 1 退休女士巨大脑膜瘤长在大静脉窦、大脑镰旁能治愈吗?
术者:INC德国巴特朗菲教授
病情回顾:年过花甲的退休老师王女士本应安享晚年,却因为患上“左侧额部大脑镰旁脑膜瘤”饱受愈演愈烈的头痛、癫痫、肢体无力的折磨,保守治疗已经令她痛苦不堪,可是由于肿瘤靠近大静脉窦和运动功能区,手术难以全切,易复发,且术后致瘫风险很大(60-100%不等)。咨询国内医院虽然表示可以治疗脑膜瘤,但是每个医院给出的结论都不一样,而且多数表示位置不好,很难完全切除,容易出现后遗症和复发。
治疗过程:经过多次筛选和考量,王女士找到INC国际神经外科德国巴特朗菲教授。巴教授作为世界颅底肿瘤手术大师,十分擅长此类疑难位置脑肿瘤,在与巴教授远程咨询后,教授回复可最大程度对脑膜瘤全切,复发的可能性低于5%。王女士得到诊疗意见后,毅然选择巴教授为她手术治疗。肿瘤肉眼下全切,可见局部组织缺陷,水肿效应存在,被压迫正常脑组织缓慢复位。
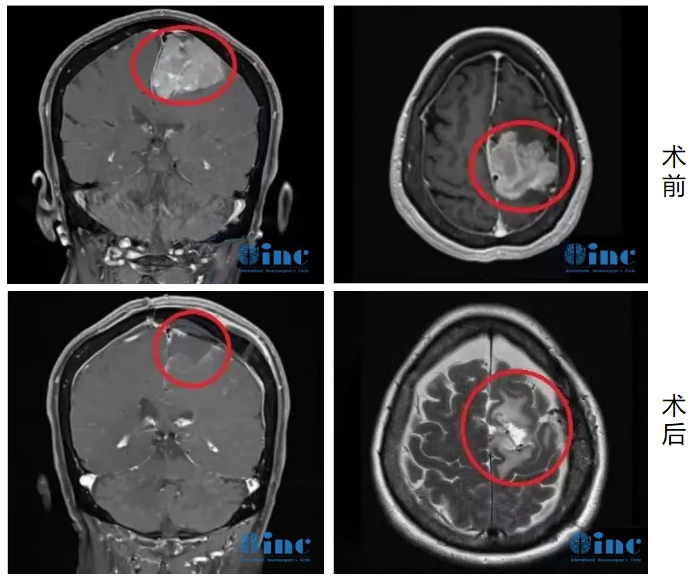
王女士术前术后MR对比
术后第二天下午,王女士就能在医院护理人员的搀扶下进行走路康复训练。术后没有打抗生素,而且术后几天就可以独自走路,无需陪同。术后一周多已经恢复得和正常人一样,精神状态很好,可以在医院内自由散步,术后两周王女士顺利出院回国,至今无复发。
CASE 2 大脑镰脑膜瘤首刀、伽马刀后多发恶化,第二刀如何安全全切
术者:INC德国巴特朗菲教授
病情回顾:四十多岁赵先生因突发癫痫就医,家人带其MRI检查后发现大脑左额镰旁脑膜瘤,立即在国内某知名医院进行部分切除。术后需要反复伽马刀治疗,没想到3年后脑膜瘤恶化复发为多发脑膜瘤,复查核磁显示大脑镰前段基本均受累,并有大脑镰右侧肿瘤生长,矢状窦被累及,左侧额部凸面硬脑膜多处肿瘤生长。
治疗过程:多方查询赵先生在病友圈了解到INC德国巴特朗菲教授,于是决定咨询教授能否能够切除颅内多发脑膜瘤,在得到教授肯定的答复后,立即前往德国接受巴特朗菲教授手术。
在术中iMRI、术中神经导航等设备的辅助下,巴特朗菲教授为赵先生实施了手术,大脑镰旁及矢状窦旁的肿瘤被完全切除,并保护了正常的脑组织结构。赵先生术后第二天下床进行康复锻炼。神经功能无任何异常,术后13天步行出院。
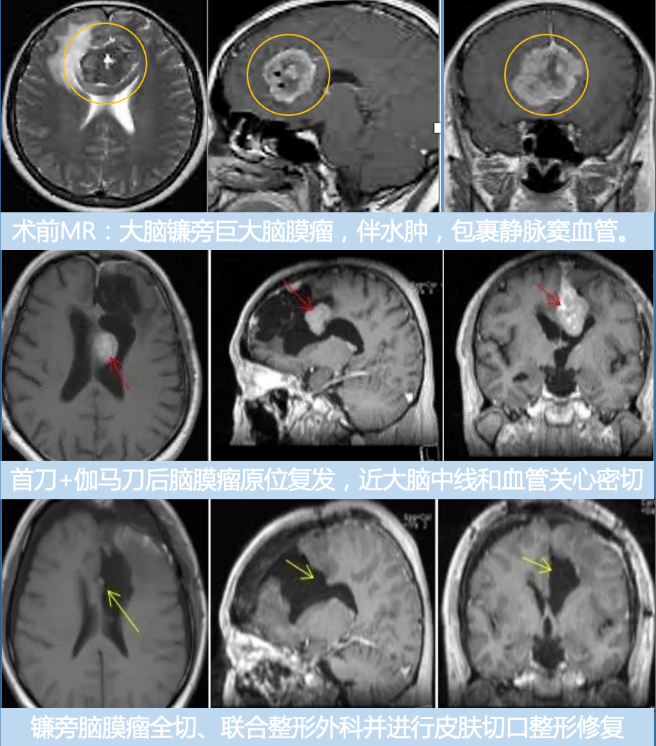
赵先生术前术后MR对比
目前,赵先生多发脑膜瘤术后4年多,身体状况良好,无复发转移情况。
总结
首先需明确:是否必要手术并非仅仅取决于肿瘤本身!还需考虑症状病史、肿瘤具体位置、大小、和周围神经血管关系。更关键的因素是对肿瘤切除程度、术后并发症以及治疗预期的综合评估。决定手术与否,其实就一个核心:主刀医生的手术能力。
脑膜瘤想要获得良好预后,首选手术全切。由于脑膜瘤会长在大脑任何有脑膜的地方,不同位置需要不同手术入路,对于主刀经验,团队配合、设备仪器的要求也各不相同。疑难位置的脑膜瘤常因做不到全切会复发或者术后并发症明显被建议观察或放疗。但其实这些疑难位置并非得不到“治愈性“的理想效果,如果条件允许,不妨放眼世界,向国际专家寻求更好的手术方案。


