CHRS 2023:急性心肌梗死早期恶性室性心律失常的处理策略
时间:2023-07-30 19:21:23 热度:37.1℃ 作者:网络
第23届心律学大会(CHRS2023)于2023年7月21日至23日在广州顺利召开,本次大会由中国生物医学工程学会主办,中国生物医学工程学会心律分会承办。会议主题为“齐心协律、创新竞进”,旨在加强学术交流和医疗技术创新,推进心律失常领域的发展。大会将邀请国内知名专家学者作主旨报告、分会场报告以及病例讨论等同时还将继续举办心律失常青年术者大赛、经典手术联播、前沿学术讲座和创新技术交流等活动。
本次会议上,来自哈尔滨医科大学附属第二医院的田进伟教授,以《急性心肌梗死早期恶性室性心律失常的处理策略》为题,为大家做了精彩演讲,小编整理重点,供大家参考学习。
病例介绍:
男性,45岁,因“反复胸痛7年,加重20天”入院;
8年前因“冠心病 急性前壁心肌梗死”在CCU住院,CAG示:左前降支近段完全闭塞,于左前降支近中段植入支架2枚;
20天前“冠心病 急性广泛前壁心肌梗死”。因过时间窗,在当地医院未行溶栓或急诊PCI术;
查体:双肺呼吸音清,未闻及干湿罗音。心界左下扩大,心率53次/分,律齐,未闻及杂音。
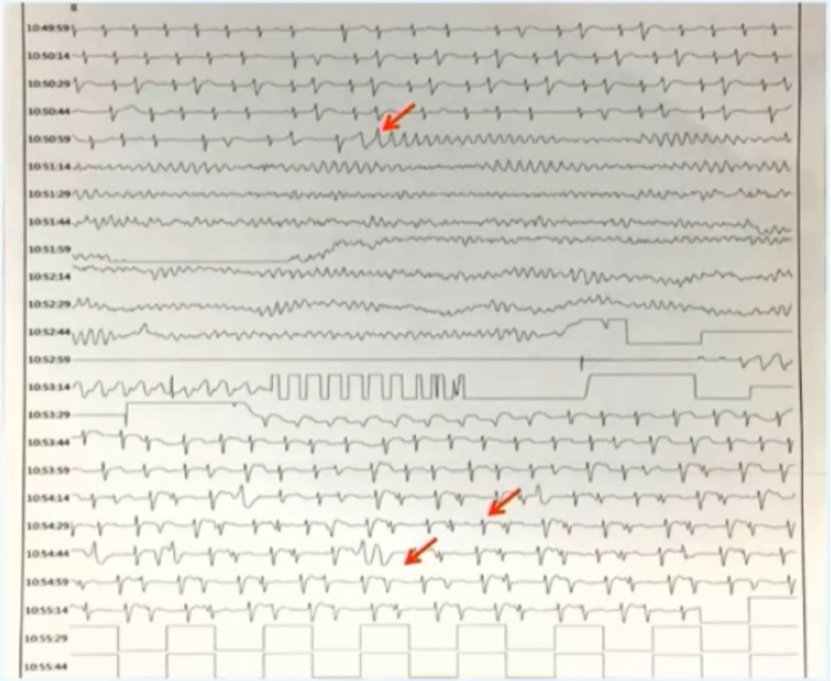
ECG结果
心电图可以看到患者出现大面积心肌丢失和早搏

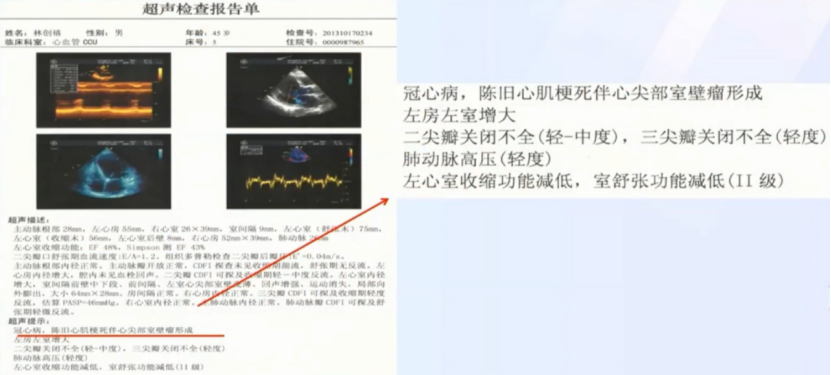

诊断
冠心病
- 亚急性广泛前壁心肌梗死
- PCI术后
- 左房左室增大
- 心尖部室壁瘤
- 窦性心律
- 泵功能1级
高血压病3级 (极高危组)
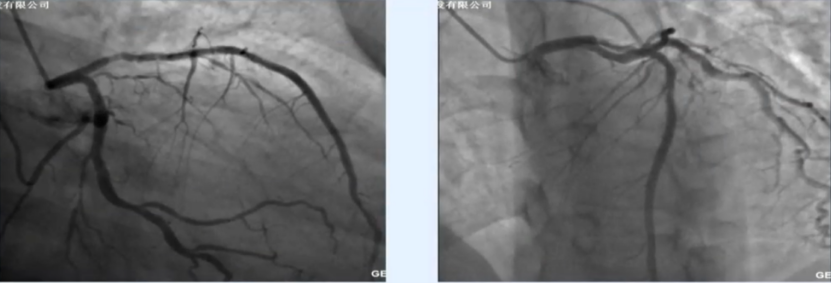
CAG结果
CAG示:右冠优势型,右冠中远段弥漫性中重度狭窄 (80-90%)局部重度狭窄

CAG示:左前降支近段原支架内膜增生,管腔狭窄80%,近段支架行IVUS检查,最窄管腔面积3.3mm2,直径1.8*2.4mm
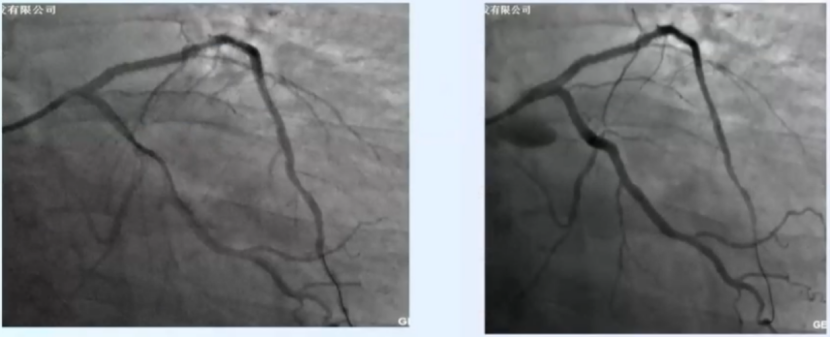
左前降支近段支架行PTCA,术后血流通畅,行IVUS检查,狭窄段术后面积7.3mm2,直径2.6*3.5mm
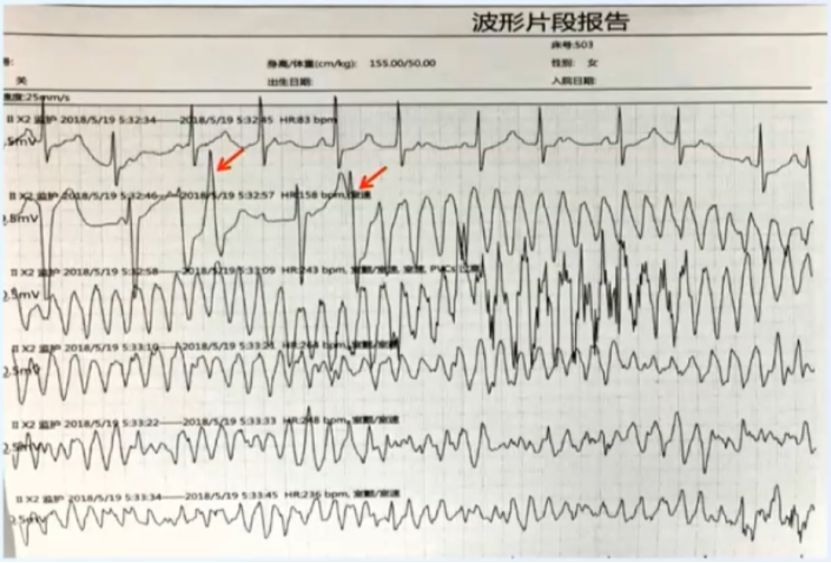
恶性室性心律失常
- 术后第二天的凌晨3点患者突发胸闷、心悸,急查床边心电图示室速,之后迅速转为室颤,患者意识丧失,血压测不到,血氧降至30%;
- 双肺呼吸音清,未闻及干湿啰音;
- 肌钙蛋白0.15
室性心动过速

心室扑动

心室颤动
予多次电除颤 (40-50次) +持续胸外按压

电风暴定义
又称为室性心律失常风暴、恶性心律失常风暴、儿茶酚胺风暴,是由于心室电活动极度不稳定所导致的最危重的恶性心律失常(室速、室扑、室颤),是心源性猝死的重要机制。
ACC/AHA/ESC“室性心律失常的诊疗和心源性猝死预防指南”,2006年首次对心室电风暴做出明确的定义:24h内自发2次或2次以上的伴血流动力学不稳定的室速和/或室颤,间隔窦性心律,通常需要电转复和电除颤紧急治疗的临床症候群。

随着ICD的广泛应用,电风暴重新定义为:24h内发作≥3次明确的室速或室颤,需要抗心动过速起搏 (ATP)、电复律或电除颤治疗的临床症候群。
电风暴机制
- 交感神经过度激活:电风暴发生时体内儿茶酚胺水平在短时间内上升数十倍,甚至上千倍,致使Na+、Ca2+离子大量内流,K+离子外流,引发室速和室颤;
- β受体反应性增高;
- 希浦系统传导异常;
- 其他因素:心肌缺血、心衰、血电解质异常、酸中毒、某些药物等,可使心肌细胞电活动紊乱而诱发恶性心律失常。
器质性心脏病是电风暴最常见的病因
心脏解剖结构异常性心脏病
- 急性冠状动脉综合征
- 心肌病
- 各种心脏病引起的左心室肥大伴心功能不全
- 瓣膜性心脏病
- 急性心肌炎
- 其他:先天性心脏病、急性心包炎、急性感染性心内膜炎
急性心肌缺血的电风暴发生率最高,ACS 患者恶性室性心律失常(室颤、持续性室速)发生率为6.9%。
临床上应重视ACS电风暴发作前的心电图预警
快速型心律失常:如窦速、单形或多形性室早、Ron-T现象ST段明显抬高或压低、T波较前增高或加深、U波异常;
缓慢型心律失常:三度房室传导阻滞伴室性逸搏心律、束支与分支阻滞等。
临床上应重视电风暴发作前的心电图预警
高危室早:
1、多形性室早
2、成对室早
3、Ron T室早
4、短阵室速
5、有器质性心脏病的室早
ACS早期恶性室性心律失常的治疗

发作期治疗
1、纠正病因及诱因
(1)尽早开通罪犯血管,恢复罪犯血管血供是预防和治疗早期恶性室性心律失常的最主要策略,治疗方法包括溶栓及冠状动脉血运重建术;
(2) 保持内环境稳定,纠正酸碱平衡、电解质紊乱、适当镇静药物应用也至关重要。
2、尽快电除颤或电复律
在恶性室性心律失常发作期,尽快进行电除颤或电复律是恢复血流动力学稳定的首要措施,其中对于室颤、无脉搏型室速、极速型多形性室速等患者更为重要。在转复心律后,必须进行合理的心肺脑复苏治疗,以对重要脏器提供基础的血液供应。
3、药物治疗
抗心律失常药物的应用能有效协助电除颤和电复律控制恶性室性心律失常的发作和减少复发。
推荐应用药物为以下几种: β受体阻滞剂、胺碘酮、利多卡因、;雷诺嗪和尼非卡兰等。
发作期治疗
(1)首选β受体阻滞剂 (常选用美托洛尔)
2015ESC《室性心律失常和心脏性猝死指南》肯定了β受体阻断剂在ACS恶性室性心律失常治疗中的地位。静注β受体阻滞剂为首选。
使用β受体阻滞剂注意事项:
①及时给药:给药越及时,控制病情所需的剂量越低;
②足量给药:短时间内达到受体的完全阻滞;
③剂量个体化:应用剂量应与患者体质量、对药物的敏感性、临床情况等综合考虑。
β受体阻滞剂作用机制:
①逆转多种离子通道的异常,抑制 Na+、 Ca2+内流增加及K+外流增加;
②中枢性抗心律失常作用: 能作用于交感神经中枢,抑制交感神经过度激活,降低心率使室颤阈值升高 60%~80%;
③β受体阻滞剂具有治疗基础心脏病的作用:降低心肌耗氧量,预防心肌缺血;逆转儿茶酚胺对心肌电生理方面的不利影响使缺血心肌保持电的稳定性,抗 RAAS系统的不良作用及抗高血压作用,抑制血小板的聚集;减少儿茶酚胺对粥样斑块的破坏等。
(2)次选为胺酮
大量临床研究表明胺碘酮能有效抑制复发性室速/室颤,指南指出,胺碘酮可以和β受体阻滞剂联合用于治疗心室电风暴。对于急性心肌缺血引起再发性或不间断性、多形性室速,也推荐应用胺碘酮治疗。
指南建议,胺碘酮首剂静脉负荷150mg,用5%葡萄糖稀释,10min注入,随后以1mg/min静脉维持。
由于胺碘酮静脉注射后从血浆再分布于组织,血浆中药物浓度下降较快,因此必须给予足够的静脉负荷。
对于持续性室速转复,胺碘酮的即刻作用本身并不理想,没有一定血药浓度则更难奏效。
指南建议,当室速复发或对首剂治疗无反应,可以追加负荷剂量。静脉胺碘酮的应用因人而异,要根据心律失常发作情况和患者具体情况调整剂量,个别维持剂量可用至1.5-2mg/min,首日最大剂量不超过2200mg
(3}利多卡因
NS35ml+利多卡因300mg iv泵 (10ml/h,相当于1mg/min)(有效剂量1-4mg/min);
副作用: 神经系统症状,剂量大时可导致呼吸抑制,AVB,血压下降。
(4) 雷诺嗪
雷诺嗪不仅对晚钠电流有抑制作用,还能明显阻止心肌细胞快速激活的延迟整流钾电流 (lkr)、钠钙交换电流 (l(Na-Ca)) 和缓慢延迟整流的钾电流(IKs),从而抑制早后除极 (EAD),缩小或不改变跨室壁复极离散度(TDR),发挥抗心律失常作用。
生理浓度的雷诺嗪能明显提高室颤阈值而对Tp-Td无影响。
雷诺嗪可以有效预防和终止VF的发生,尤其对缺血性心肌病引起的VF,具有良好的应用前景。
(5) 尼非卡兰
- 主要抑制lkr通道,对心室、心房均有作用
- 延长动作电位时限,延长有效不应期
- 打断折返环或阻止折返环的形成
- 终止及防治以折返机制为主的多种心律失常
(6)补钾补镁
补镁,6-8g/天
(7)镇静药
4、其他治疗
器械辅助血流动力学支持,包括IABP、ECMO等
IABP的应用
- 大面积心肌梗死合并泵功能不全
- 顽固性室性心律失常
- 心源性休克
- 心脏手术术后低心排
 IABP--主动脉内球囊反搏
IABP--主动脉内球囊反搏
ECMO的应用
一种将静脉血从体内引流到体外,再经氧合器(人工肺)氧合后由驱动泵(人工心)将血液泵入体内的中短期心肺支持技术。通过对循环呼吸功能较长时间的有效辅助为心肺功能的恢复赢得时间。

稳定期的治疗
急性心肌缺血、心衰加重、电解质紊乱、精神与躯体的应激等常是恶性室性心律失常的病因或诱因,去除病因及诱因治疗是及时终止和预防恶性心律失常再发的基础。
1、心肌缺血
心肌缺血是恶性心律失常发生的主要原因,如及时的缺血心肌再灌注治疗,对冠心病急性心肌梗塞且有适应证者,给予经冠脉内介入治疗或冠状动脉搭桥,可改善缺血性心律失常的病理基础。
2、精神情绪的控制
①心理疏导
②保证睡眠
③抗焦虑抑郁药物
非药物治疗
- ICD
- 导管消融术

ICD的植入
2015 ESC《室性心律失常和心脏性猝死指南》推荐:心梗48小时后出现室颤或血流动力学不稳定室速,已接受优化药物及再灌注治疗,且预期生存时间超过1年,推荐植入ICD(推荐级别I;证据水平A)。
指南认为,SCD的危险分层应该是动态的,根据时间不同而进行调整。推荐心梗后6-12周重新测量左室射血分数以评价是否需要植入ICD。
导管消融术
2015 ESC《室性心律失常和心脏性猝死指南》推荐:对于ACS患者而言,如果已经采取了完全血运重建、最佳药物治疗方案后仍出现无休止VT或电风暴,应考虑行导管射频消融术(推荐级别I;证据水平B)。
小结
AMI合并恶性室性心律失常首先需区别再灌注心律失常和缺血性心律失常。β受体阻滞剂和/或胺碘酮是药物治疗首选,利多卡因备选。尽早开通罪犯血管,恢复罪犯血管血供是预防和治疗恶性室性心律失常的最主要策略。


