脓毒症的神经系统并发症
时间:2023-08-25 11:47:25 热度:37.1℃ 作者:网络
综述的目的
脓毒症是指由宿主对感染的反应失调引起的危及生命的器官功能障碍,是住院和ICU入院的主要原因。中枢和外周神经系统可能是第一个表现出功能障碍征象的器官系统,导致诸如伴谵妄或昏迷的脓毒症相关性脑病(SAE)和ICU获得性衰弱(ICUAW)等临床表现。在目前的综述中,我们重点强调了SAE和ICUAW的流行病学、诊断、预后和治疗的发展见解。

最近的发现
尽管使用脑电图和肌电图可以辅助诊断,但脓毒症的神经系统并发症的仍然限于临床诊断,尤其对不合作的患者,可以帮助他们明确疾病的严重程度。此外,最近的研究对与SAE和ICUAW有关的长期影响提出了新的见解,强调了有效的预防和治疗的必要性。
摘要
在这篇文章中,我们概述了SAE和ICUAW患者的预防、诊断和治疗方面的最新见解和进展。
引言
脓毒症是指由宿主对感染的反应失调引起的危及生命的器官功能障碍,是住院和ICU入院的主要原因。在危重症患者中,与脓毒症相关的死亡率仍然很高,早期识别和治疗脓毒症对降低死亡率至关重要。神经系统可能是第一个表现出功能障碍迹象的器官,特别是在老年人和免疫功能低下的患者,导致包括脓毒症相关性脑病(SAE)、癫痫、脑血管事件和神经肌肉疾病等广泛的临床症状,使其死亡率增加和ICU住院时间(LOS)延长。
SAE是一种源于对脓毒症的全身性炎症反应的弥漫性脑功能障碍。其临床表现从轻度谵妄到严重昏迷,并与死亡率增加和长期的身体、精神和认知功能障碍有关。
脓毒症期间引发的全身炎症反应也可影响周围神经、骨骼肌或两者都有,最终导致危重病多发性神经病(CIP)和危重病肌病(CIM),以及废用性萎缩。这一系列病理改变为所谓的ICU获得性衰弱奠定了基础,并影响了25%的长期机械通气患者和高达65%的脓毒症患者。它导致脱机困难,ICU住院时间延长,并使长期发病率和死亡率增加。
这篇综述旨在阐明脓毒症的神经系统后遗症方面,为诊断、管理和预后提供有用的临床信息。
关键点
-
脓毒症的神经系统并发症是早期和常见的并发症,并对短期和长期的预后有影响。
-
脓毒症相关脑病(SAE)表现为各种神经系统症状,包括谵妄和昏迷,并与长期认知能力下降和痴呆相关。ICU获得性衰弱(ICUAW)也很常见,可能会导致机械通气延长、ICU和住院时间延长和费用增加,以及短期和长期死亡率增加。衰弱和功能障碍可能持续出院后数年。
-
SAE和ICUAW的诊断是临床性的诊断,但脑电图和肌电图在不合作患者中也很重要,可协助评估病情严重程度。
-
本文介绍了在SAE和ICUAW管理方面的最新进展,以及其对发病率和死亡率的长期影响。
脓毒症相关性脑病
定义
SAE是脓毒症最常见的神经系统并发症。SAE被定义为在有临床证据的脓毒症或脓毒症休克患者中呈现出的急性脑病的一种情况,不能用以下疾病来解释:药物中毒、脂肪栓塞综合征、自身免疫性疾病或炎症性脑疾病,如血管炎或血栓性微血管病,急性颅内感染如脑膜炎或脑炎,缺氧性脑损伤,或其他急性原发性脑疾病。
因此,SAE的诊断是排除性诊断,因为急性脑病不能用脓毒症本身以外的任何其他原因来解释。SAE通常被描述为一种由宿主反应失调引起的器官功能障碍,而没有直接感染大脑。然而,死后神经病理学研究报告了10%的脓毒性休克患者出现脑脓肿。此外,在实验性腹膜炎小鼠存活5天后,已证实了大脑中存在活的肠道相关细菌。
SAE表现为从基线认知状态或意识水平开始的快速变化,包括从谵妄综合征到昏迷等一系列的广泛症状。由于对该定义缺乏明确的共识,因此对SAE的流行病学特征的精确描述具有挑战性:目前报告的发病率从9%-71%不等。在最近的一项回顾性研究中,291例脓毒症患者中SAE的发生率为43.6%。虽然SAE是一种可逆综合征,但轻到中度的神经精神症状的残留,包括抑郁、焦虑或认知障碍,40%的患者出院后持续时间可能超过1年。
SAE的病理生理学是多因素的,确切的分子和细胞改变仍不清楚。SAE的机制包括脓毒症、血脑屏障完整性丧失的内皮损伤、神经炎症和神经胶质细胞激活、神经元代谢改变、氧化应激和脑灌注受损等引起的全身炎症反应和细胞因子风暴之间存在复杂的相互作用。多因素细胞损伤可能导致不同程度的脑电化学信号的显著变化,临床表现为谵妄或昏迷。
诊断
SAE的诊断是临床性的诊断,当脓毒症患者出现急性脑病伴或不伴局灶性神经功能障碍的临床体征时,不能用其他神经、全身或代谢情况来解释这种急性脑病的诊断。
SAE的临床表现包括注意力、认知和意识障碍,从谵妄(50%)发展到昏迷(46%)。SAE患者的谵妄是低水平活跃而不是过度活跃,它可能与局灶性缺陷、癫痫发作、扑翼样震颤或震颤有关。
由于SAE通常是脓毒症中发生器官衰竭的第一个征象,医生必须在任何出现谵妄的患者中查找脓毒症。事实上,临床神经系统筛查应该使用经过验证的工具,如重症监护病房的意识模糊评估法、重症监护谵妄筛查量表、格拉斯昏迷评分和全面无反应性(FOUR)评分。
SAE的准确鉴别诊断往往伴有系统性功能障碍,包括多器官功能衰竭、低血糖、电解质紊乱或严重的低氧血症,而这些情况可能导致急性非脓毒症相关性脑病。此外,脓毒症患者可能有许多非脓毒症相关的谵妄的易感和诱发危险因素,如老年、衰弱、基础的认知障碍、代谢紊乱、镇静、低血压、多种并发症、睡眠障碍和手术。
脑电图(EEG)和神经影像学可能有助于SAE的鉴别诊断。
虽然SAE中描述的脑电图模式无特异性,但它们在大多数脓毒症患者中发生,并与SAE的严重程度相关。脑电图异常包括背景活动的普遍下降,以及标志着弥漫性皮质功能障碍的θ波和的存在。θ波常出现在轻度和中度脑病(模糊,谵妄)患者。在深度镇静期间昏迷病人中δ波活跃标志着意识水平的损害更严重。三相波的存在和爆发抑制模式表明了大脑深层结构的功能障碍。Young的分类提供了一种结构化的方法,并定义了这些数据应该如何解释。有趣的是,脑电图严重异常患者的死亡率增加;脑电图三相波或突发抑制模式的患者死亡率高于θ波或δ波异常的患者。最后,脓毒症可能与脑电图癫痫发作或周期性癫痫样放电有关。
在SAE患者中脑成像技术,如CT扫描和MRI通常并不显示。的确,SAE患者应进行CT扫描以排除脑病变或颅内异常,但最严重的患者可以检测到脑病变,并与疾病的严重程度相关。SAE患者中高达60%的存在MRI异常,表现为异质性和非特异性形式包括缺血性病变,脑白质变性,由于血脑屏障破坏导致的伴有可逆性后部脑病综合征体征的血管源性水肿,和T2加权图像的脑白质高信号。
管理
SAE管理的基石依赖于对感染和器官功能障碍的早期诊断和及时治疗,包括轻度意识改变和谵妄的状态。
老年人群中的严重脓毒症与中重度新发认知障碍的几率增加三倍独立相关。脓毒症发生与10年内痴呆的发展相关,与年龄和其他危险因素无关。这表明有效的脓毒症预防和治疗可以降低幸存者发生长期、严重的认知障碍的风险。
意识能力的降低与清除气管-支气管分泌物的能力的降低有关,这增加了肺部并发症的风险,需要对病人进行严格的监测和加强护理。到目前为止,还没有循证医学可选择药物证明在预防和/或治疗SAE中的谵妄方面有效。PADIS指南建议不要常规使用氟哌啶醇、非典型抗精神病药物或他汀类药物治疗谵妄。如果选择抗精神病药物来治疗谵妄患者的过度活跃行为,或与压力相关的症状(焦虑、幻觉、妄想、恐惧等),那么应以最低剂量和尽可能短的时间使用。
在最近的一项针对ICU患者进行的大型随机对照试验中,与安慰剂相比,氟哌啶醇治疗并没有显著增加90天的存活天数和出院天数。在一项对847名患者(其中四分之一患者入院诊断为脓毒症)进行的大型随机对照试验中,预防性使用褪黑素并没有降低谵妄的发生率。最近的一项系统性回顾和荟萃分析中总共11 997个危重患者组成的77个试验发现,在机械通气的成人中,与其他镇静剂相比右美托咪定可降低谵妄的风险,并适度缩短机械通气时间和减少入住ICU的花费,但增加了心动过缓和低血压的风险。不建议预防性使用抗癫痫药物,对昏迷或深镇静的患者应使用脑电图监测,以监测非惊厥性癫痫发作并指导治疗。
多模式干预措施,如ABCDEF束(A评估、预防和疼痛管理;B自发觉醒和自发呼吸试验;C镇痛和镇静的选择;D谵妄:评估、预防和管理;E早期活动和锻炼;F家庭参与和赋权)已被证明在改善患者预后方面是有效的。实施这样的集束化治疗可能会增加病人存活时间和避免谵妄和昏迷,降低7天死亡率,减少身体约束的使用,减少ICU再入院,减少出院到家庭以外的机构,并缩短ICU和住院时间。
预后
除了短期危及生命的并发症外,成人脓毒症幸存者经历长期死亡率和发病率增加,重返率更高,生活质量的下降。在最初的脓毒症发作后存活者的死亡率仍然很高;出院后1年的死亡率在7%-43%之间,这取决于脓毒症的严重程度和年龄。长期的死亡率和发病率高通常是由于“脓毒症后综合征”,这种疾病的特征是在脓毒症后出现身体、认知和心理健康问题的风险增加。
在长期随访中,脓毒症患者谵妄的持续时间与认知障碍的发展和日常生活活动障碍的发生几率的增加密切相关。因此,在疾病的急性期监测谵妄可能为后续认知障碍的风险提供重要线索。在ICU早期监测的全身炎症和凝血标志物与长期认知结局无关。
ICU获得性衰弱
脓毒症期间的全身性炎症可对周围神经、肢体骨骼肌和横膈肌产生负面影响。ICUAW和膈肌无力是ICU患者最常见的神经肌肉损伤,在高达67%的脓毒症患者中发现;膈肌无力似乎比肢体无力更早发生,并且更常见。
定义
ICUAW被定义为一种在危重疾病发生后出现的对称性无力,影响所有四肢肌肉和呼吸肌,但保留面部肌肉。肌张力降低,但深部肌腱反射减少或正常。ICUAW是危重病多发性神经病变(CIP)、危重病肌病(CIM)和肌肉废用性萎缩之间存在不同程度的叠加。同时存在CIP和CIM或危重病多神经肌病是最常见的情况。CIP被定义为一种感觉-运动轴突多发性神经病变(图1),而CIM是一种急性原发性肌病,与去神经支配无关。
诊断
ICUAW诊断流程图(图1和表1)是基于患者的意识水平。
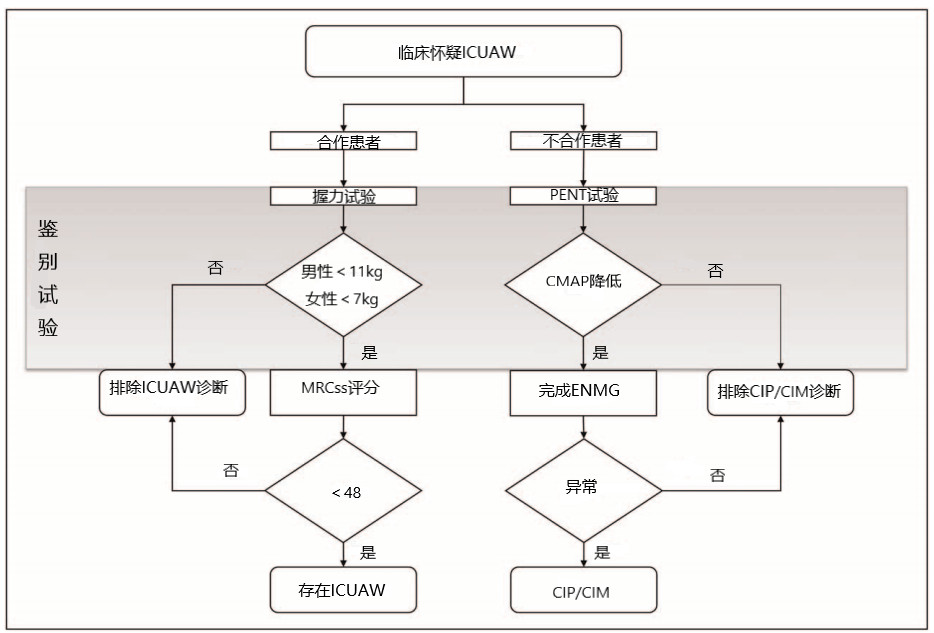
图1 ICU获得性衰弱(ICUAW)、危重病多发性神经病变和危重病肌病的诊断流程图。CMAP,复合肌肉动作电位;ENMG,神经肌电图;MRCss,医学研究委员会评分;PENT,腓神经测试。
在清醒的合作性的患者中,临床诊断赖于医学研究理事会综合评分(MRCss),其中肢体肌力分为0到5级(即无、弱、差、可接受、良好、正常)。从6个双侧肌肉群(腕关节屈曲、前臂屈曲、肩外展、踝关节背屈、膝关节伸展和髋关节屈曲)中获得的评分范围为0(完全瘫痪)到60(肌力正常)。临床相关ICUAW的定义为MRCss低于48/60,而重度ICUAW的定义为低于36/60。最近引入了一个四点序数MRCss量表,但仍有待进一步验证。尽管MRCss的评分者间的可靠性很高(组内相关系数从0.83到0.99),但其正确应用需要专业的培训并且非常耗时。握力测试(HGD)是一种简单,廉价且可重复的测试,可用作ICUAW的筛查。虽然HGD值取决于性别和年龄,但男性的绝对临界值为11 kg,女性的绝对临界值为7 kg,因此可以区分是否存在ICUAW,其敏感性为0.81,特异性为0.83。
在不合作患者中,可以通过电生理学来确定CIM和CIP是否存在(图2和表1)。CIP是一种轴突感觉-运动性多发性神经病,表现为神经纤维总数减少。在神经传导研究 (NCS) 中,这表现为复合肌肉动作电位(CMAP)、感觉神经动作电位(SNAP)振幅降低或两者都有。髓鞘在CIP中不受影响,实际上NCS显示正常速度和正常潜伏期。这一特征是鉴别CIP和格林-巴利综合征的重要方面。现已经提出了一种简化的筛查测试(腓神经测试,PENT),仅评估腓神经的CMAP振幅。CMAP振幅低于PENT正常值,在CIP/CIM诊断方面具有100% 的敏感性和高特异性。
表1 ICU获得性衰弱、危重病性多发性神经病和危重病性肌病的诊断标准
ICUAW
临床诊断
诊断ICUAW的最低标准:1、2、3和5或4和5
(1)危重疾病发作后出现全身无力
-
肌无力是弥漫性的(累及近端和远端肌肉),对称性、松弛性,通常不受颅神经影响
(3)MRC总分低于48分,或间隔24小时的至少两次观察到所有可测试的肌肉群中平均MRC总分低于4
(4)呼吸机依赖
(5)排除了与基础危重疾病无关的无力的原因
CIP
CIM
电生理诊断
确诊CIP:符合以下所有标准很可能发生CIP:1、3、4 和 5
(1)患者病情危重
(2)确诊ICUAW
(3)至少两条运动神经的CMAP振幅低于正常下限的80%
(4)至少两条感觉神经的 SNAP振幅低于正常下限的 80%
(5)重复神经刺激无递减反应
确诊CIM:符合以下所有标准很可能发生CIM:1和 3-6
(1)患者病情危重
-
确诊ICUAW
(3)至少两条神经的CMAP振幅低于正常下限的80% -
SNAP振幅正常
(5)EMG持续时间短,低振幅MU电位,早期或正常完全恢复,合作患者伴或不伴纤颤电位;或不合作患者DMS的肌肉动作电位振幅低于 3 mV,肌肉/神经动作电位振幅约为1 -
重复神经刺激无递减反应
(7)肌肉组织学与肌病一致
肌肉活检
去神经支配和小肌纤维再生、纤维分型和纤维群萎缩的特征
伴肌球蛋白丝选择性缺失的粗肌丝病;肌肉坏死;急性弥漫性坏死性肌病
神经活检
广泛的运动神经和感觉神经轴索变性。
正常
CIM,危重病性肌病;CIP,危重病性多发性神经病;CMAP,复合肌肉动作电位;DMS,直接肌肉刺激,EMG,肌电图;ICUAW,ICU获得性衰弱;MRC,总分,医学研究委员会总分;MUP,运动单位电位;SNAP,感觉神经动作电位。
CIM是一种原发性肌病,在进行随意肌收缩的合作ICU患者中,针刺肌电图(EMG)检查显示持续时间短、振幅低、多相运动单位电位,早期或正常完全恢复且伴SNAP正常。静息时的纤颤电位表明肌肉的非特异性变化由神经或直接由肌肉引起。ICU患者可能不能合作,无法评估运动单位的形态学和恢复模式,而这是区分CIP和CIM的两个关键因素。因此,直接肌肉刺激(DMS)联合标准的神经测试可能有助于区分不合作患者的CIP和CIM。使用DMS时刺激电极和记录电极都放置在腹肌上方。CIM患者在标准刺激和DMS后CMAP振幅会成比例降低。通过神经刺激获得的CMAP与通过DMS获得的CMAP之间的比值(neCMAP/dmCMAP)约为1,dmCMAP将降低到3 mV以下(正常值高于3.0-3.2 mV)。相反,在CIP患者中,CMAP降低,而dmCMAP正常,它们的比值将减小且接近零(图2和表1)。
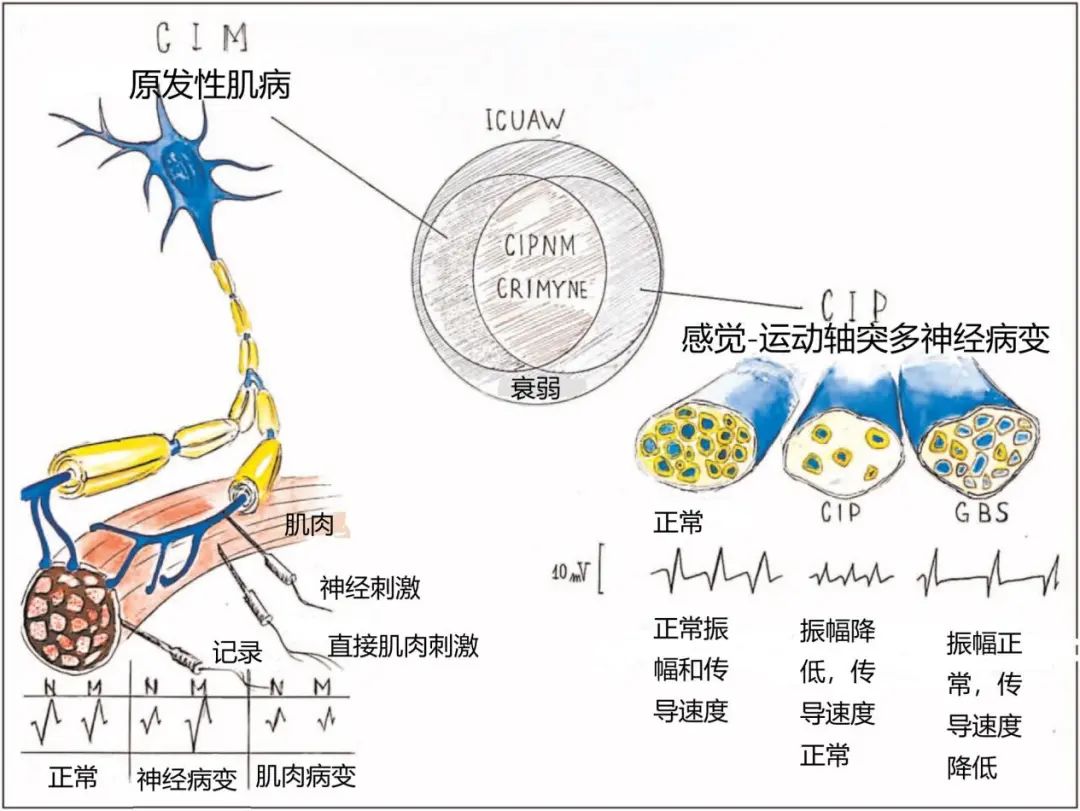
图2:危重病多发性神经病和危重病肌病的鉴别诊断。危重病多发性神经病(CIP)是一种急性感觉-运动轴突神经病变,其神经动作电位振幅降低和传导速度正常。在神经脱髓鞘疾病GBS中神经动作电位振幅正常,而神经传导速度降低(右)。直接肌肉刺激(DMS)可区分非合作患者的CIP和CIM。在CIM中,通过神经刺激(neCMAP)和直接肌肉刺激(dmCMAP)获得的复合肌肉动作电位(CMAPs)成比例降低,其比例约为1。在CIP中,CMAP减少,而dmCMAP正常,它们的比值很小,接近零(左)。然而,CIP和CIM 常在ICUAW患者中共存(中心)。改编自Latronico et al. Curr Opin Crit Care 2005; 11: 126;and Kramer et al. Neurol Clin 2017; 35: 723. CIM, critical illness myopathy;CIM,危重病肌病;CIP,危重病多发性神经病;CIPNM,危重病多发性神经肌病;CMAP,复合肌肉动作电位;CRIMYNE,危重病肌病和神经病;DMS,直接肌肉刺激;GBS,格林-巴利综合征;ICUAW,ICU获得性衰弱。
虽然电生理异常有助于确定CIP和/或CIM的存在,但它们的存在并不总是与临床上可检测到的肌无力有关。事实上,单纯的电生理改变与临床密切相关,因为它们预测了ICU出院时的功能限制ICU和ICU或出院后1-5 年长期死亡率的增加。
管理
由于还没有明确对ICUAW有效的针对性疗法的证据,因此积极治疗脓毒症并实施相应策略以尽量减少与ICUAW危险因素的暴露至关重要。
浅镇静和早期活动可能是预防ICUAW最有效的策略。制定计划以减少镇静剂到尽可能小的剂量,以提高患者的舒适性和安全性,并在ICU早期实施康复和专业治疗,可能是避免静止和预防ICUAW的有效策略。多项研究表明,早期活动可行且耐受性良好,可以改善身体机能,降低ICUAW和谵妄的风险,并缩短机械通气的时间。然而,其他研究显示了截然不同的结果,因此早期活动的有效性尚不确定。此外,应避免在早期阶段达到患者耐受的最大活动强度的策略,因为与较低水平的早期活动相比,它并不改善短期预后,并且与不良事件增加有关。相反,应根据患者的医疗情况、肌肉力量和合作水平逐步提高早期活动水平。
高血糖应及时治疗。虽然血糖正常化可减少CIP/CIM的电生理征象和对机械通气的需求,与应用胰岛素以目标血糖低于180 mg/dL的患者相比,接受胰岛素治疗以达到正常血糖的患者死亡率增加。最佳血糖目标仍需验证。
研究报告显示ICU第一周肌肉消耗与蛋白质转移增加有关,这使尽早实施全部热量和蛋白质摄入的旧模式受到挑战。事实上没有明确的证据支持氨基酸补充剂,对EPaNIC(早期肠外营养补充重症监护中肠内营养不足试验)的事后分析证实,ICUAW在早期肠外营养患者中的发病率更高。这些发现表明,危重症的早期分解代谢阶段不能通过人工营养来避免,因为危重症患者不能使用外源性氨基酸进行肌肉蛋白质合成。
预后
CIM和CIP对重症监护患者的预后具有决定性影响。ICUAW与呼吸机依赖、拔管失败率较高、拔管后吞咽困难、有效咳嗽受损、ICU和住院时间延长、住院成本增加和短期死亡率增加有关。从长远来看,ICUAW与衰弱增加、行走运动能力下降、生活质量下降和长期死亡率增加有关。
衰弱的恢复通常需要数周或数月,但严重的病例可能终身无法恢复,许多ICU幸存者表现出持续的衰弱和功能障碍(例如行动能力,协调能力,自我护理能力,耐力)。已报告的在两项研究中,ICUAW的长期后遗症可长达5年。其他研究也描述了身体的持续损伤。脓毒症后肌力和强度持续下降以及运动能力下降的原因有很多,包括ICUAW的严重程度和潜在原因。意大利多中心研究CRIMYNE(先天性心肌病和/或神经病变)发现CIM比CIP预后更好。身体损伤严重影响生活质量和失业。此外,没有重返工作岗位的幸存者与重返工作岗位的幸存者相比,健康相关的生活质量更差,从而形成了恶性循环。
结论
据估计每年有50万例新发病例,败血症仍是世界范围内的主要健康问题。急性脑病、谵妄、昏迷、活动能力减退、运动耐量下降、衰弱、神经病变和肌病等神经系统并发症不仅对死亡率,而且对幸存者的持续发病率和生活质量下降也有深远的影响。快速识别神经系统并发症至关重要,可以通过使用ENG-EMG和EEG来协助诊断,但治疗仍然是对症支持治疗。我们迫切需要进行发病机制的研究,以了解这些并发症的病理生理学,并开发出更有效的治疗方法。进行早期活动、个性化使用镇静药物、认知刺激和适当的营养策略等综合治疗,对于减轻脓毒症幸存者的认知和身体残疾负担非常重要。


