【产麻新谭】腹横肌平面阻滞使用布比卡因脂质体对剖宫产术后恢复质量的影响:一项随机试验
时间:2024-11-24 12:01:57 热度:37.1℃ 作者:网络

摘要
研究目的:探讨腹横肌平面(TAP)阻滞使用布比卡因脂质体对剖宫产术后恢复质量的影响。
设计:一项随机试验。
环境:手术室、麻醉复苏室和病房。
患者:研究计划纳入剖宫产行脊髓麻醉的产妇共147例,将这些产妇随机分为三组:普通布比卡因组、布比卡因脂质体组以及布比卡因和布比卡因脂质体混合组。
干预措施:布比卡因组行双侧TAP阻滞并使用布比卡因50mg;脂质体组行双侧TAP阻滞并使用布比卡因脂质体266mg;混合组行双侧TAP阻滞,先使用布比卡因50mg然后使用布比卡因脂质体266 mg。
测量:研究主要结果是术后24h的QoR-15评分;次要结果包括术后48h的QoR-15评分,术后24、48和72h休息和运动时的VAS疼痛评分,术后0-24h和24-48h内的阿片类药物使用量,以及患者对镇痛的满意度。
主要结果:脂质体组和混合组在术后24h的QoR-15评分均显著高于布比卡因组;脂质体组对比布比卡因组的QoR-15评分之间有显著差异[中位数120(IQR:107, 128)与109(104,120);中位数差:7,95%CI:2-13,P=0.011);混合组与布比卡因组的QoR-15评分之间有显著差异[中位数122(IQR:112, 128)与109 (104,120);中位数差:9,95%CI:4-14,P=0.001);脂质体组和混合组术后48h的QoR-15评分均高于布比卡因组,但差异无临床意义;与布比卡因组相比,脂质体组和混合组在术后24h和48h的疼痛评分均较低,但疼痛评分和阿片类药物使用量均无显著临床差异;脂质体组和混合组的患者镇痛满意度均高于布比卡因组。
结论:与单独使用布比卡因相比,使用布比卡因脂质体或布比卡因与布比卡因脂质体的混合物进行TAP阻滞可在剖宫产后24h提供更好的恢复质量。
1.引言
2020年,中国约有340万名产妇接受剖宫产手术,占分娩总数的44.5%,剖宫产是最普遍的女性外科手术之一,由于严重的手术切口创伤和炎症刺激,大多数剖宫产患者会出现术后疼痛。
有证据表明疼痛管理不当,尤其是在剖宫产术后,可导致产后功能恢复延迟、母婴关联受损、术后慢性疼痛和产后抑郁。因此,适当的疼痛管理是提高术后恢复质量的关键。
剖宫产最常用的镇痛策略是硬膜外镇痛(EA)和鞘内阿片类药物镇痛,但两者都有各自的局限性。EA技术偶尔会导致麻醉进展缓慢,骶区分布不充分,伴有单侧或局部感觉阻滞、运动功能障碍和硬膜外导管故障。此外,手术期间使用阿片类药物与术后早期的各种不良反应有关,这可能会影响恢复质量。随着无阿片类药物麻醉概念的出现,结合神经阻滞和非阿片类药物的多模式镇痛已成为治疗术后疼痛的首选策略。腹横肌平面(TAP)阻滞是一种广泛应用的区域麻醉技术,用于减轻腹部手术后的疼痛。TAP阻滞后感觉阻滞的持续时间通常为6-12h,平均约9.5h。然而,与许多外科手术相关的疼痛往往超过了单次标准局部麻醉镇痛的持续时间。因此,在一些重大外科手术中,仅使用标准的TAP阻滞可能不足以满足患者的镇痛需求。
布比卡因脂质体(LB)是一种多囊形式的布比卡因,可以延长布比卡因的释放,并显著延长镇痛持续时间。既往研究表明,LB用于神经阻滞和局部浸润时,可提供镇痛并减少术后72 h阿片类药物的使用量,广泛用于各种手术中的疼痛管理。此外,一些研究表明LB可以减少阿片类药物相关的不良反应,特别是术后恶心和呕吐。这些优点的累积效应可能潜在地提高整体术后恢复质量。此外,LB在TAP阻滞中用于剖宫产术后恢复质量的应用仍未被探索研究,因此,该研究来评估使用LB的TAP阻滞对剖宫产产妇术后恢复质量的影响。
研究的主要假设是在剖宫产后24h内,使用LB进行TAP阻滞比普通布比卡因能够提供更好的恢复质量。其次,旨在验证使用LB进行TAP阻滞不仅具有更好的镇痛效果,而且能够至少在术后24小时内减少阿片类药物使用量。
2.材料与方法
2.1.研究设计和患者入组
该随机临床试验由郑州大学第一附属医院科研与临床试验委员会批准(2023-KY-0927-003),并已在中国临床试验注册中心注册(ChiCTR2400080423)。
所有受试者均获得书面知情同意。纳入标准:(1)18岁及以上;(2)足月妊娠 (3)美国麻醉医师协会(ASA)分级II级;(4)脊髓麻醉下行剖宫产。排除标准:(1)拒绝签署知情同意书;(2)脊髓麻醉禁忌症;(3)对研究药物过敏;(4)严重肝功能或肾功能不全;(5)有严重精神疾病史或者其他疾病史(严重视力、听力障碍或者沟通障碍);(6)术中疼痛未得到充分缓解;(7)拒绝使用静脉镇痛泵。
2.2.随机化和盲法
研究设计三组给药方式来确定最佳镇痛方案,受试者按1:1:1的比例随机分为三组,分别接受双侧TAP阻滞,每侧共注射20ml研究药物。脂质体组:LB 10ml (133mg)与生理盐水10ml混合;布比卡因组:普通布比卡因20 ml (25 mg);混合组:LB 10 ml (133 mg)与普通布比卡因10 ml (25 mg)混合。随机号是由计算机生成,随机结果隐藏在按顺序编号的不透明信封中。在患者转入PACU后,根据招募顺序,由研究协调员打开信封,根据患者的入组编号接受不同的治疗方案。TAP阻滞由经验丰富的麻醉医生在超声引导下完成,由一名麻醉助理人员负责评估研究的主要终点和收集数据。所有患者以及负责数据收集和随访的外科、护理和研究人员均对治疗方案不知情。
2.3.试验过程
所有患者术前禁食至少8小时,禁饮至少4小时。入手术室后,建立外周静脉通道,持续面罩吸氧(5L /min),连续监测无创血压(NIBP)、SpO2等生命体征。以8-10ml/kg的速率静滴乳酸林格氏液。产妇取左侧卧位,穿刺点L2-3,脊髓麻醉药使用2.5 ml 0.5%普通布比卡因,置入硬膜外导管,患者恢复仰卧位,左倾15度。感觉阻滞平面达到T6-T4时开始手术,如果没有达到阻滞平面则通过硬膜外导管给予5ml 0.75%的罗哌卡因。胎儿分娩后立即静脉注射帕洛诺司琼0.25 mg。根据需要给予血管活性药物,使基础血压维持在基线值的20%以内。手术结束时,拔出硬膜外导管。然后将患者转移到PACU进行TAP阻滞。术后镇痛采用患者自控静脉镇痛(PCIA),容量共100ml,镇痛药为900 mg盐酸曲马多和0.5 mg盐酸帕洛诺司琼,背景剂量 1.5 mL/h,单次给药剂量为2 mL/次,锁定时间为10 min。
患者转入PACU后行超声引导下的双侧TAP阻滞。患者取仰卧位,将线性探头(7-10 MHz)置于腹前外侧壁,特别是肋缘与髂骨之间,平面内进针,由前向后,针尖在内斜肌和腹横肌之间走形时在超声影像下持续可见,回抽无血液,确认针的正确放置,腹内斜肌和腹横肌注射药液,在超声下可见明显的局麻药回声来确定注射成功,然后注射实验药物。TAP阻滞和超声图像分析均由同一名资深麻醉医生进行,以确保一致性。手术后,PACU护士密切观察患者20分钟,以防止任何潜在的局麻中毒。
2.4.主要和次要结局
本研究的主要结局是术后24小时QoR-15评分。QoR-15是一种用于评估术后功能恢复的工具,评分越高,术后恢复质量越好(评分范围0-150分)。
次要结局包括术后48h的QoR-15评分;术后24、48和72小时的VAS疼痛评分(静息和运动时);以及手术后0-24小时和24-48小时内阿片类药物使用量(转换为吗啡毫克当量,MME)。VAS疼痛评分范围从0分(无疼痛)到10分(无法忍受的疼痛)。当患者坐着或躺着不动时,评估休息时的疼痛评分。通过指导患者咳嗽来确定伴有运动的疼痛。其他结果包括首次要求使用镇痛药的时间、镇痛泵按压次数、排气和行走时间、患者对镇痛药的满意度(从0表示最不满意,到10表示最满意)和住院时间。对于治疗后的不良事件,阿片类药物相关副作用(如恶心、呕吐、头晕等)、LB相关副作用(包括头晕、口周麻木、舌头感觉异常、嗜睡、易怒、肌肉抽搐、抽搐、心动过缓、低血压、低通气和心脏骤停)的发生率,以及阻滞技术不良反应的任何迹象(如局部感染、肠穿孔等)住院期间进行记录和管理。同时记录患者的人口统计资料(年龄、身高、体重、身体质量指数(BMI)、ASA分级等)和手术时间。
2.5.统计分析
根据既往研究,QoR-15的最小临床重要差异为8,标准差(SD)为12,基于这些假设,对于双侧检验,假设α取0.05,β取0.2,计算出每组需要44名受试者才能检测到平均QoR-15评分的统计学显著差异,考虑到因随访、退出或重大数据丢失,每组样本量增加10%,招募49名受试者。使用Shapiro-Wilk检验对连续数据进行正态性检验,正态分布变量以平均值±标准差描述,非正态分布变量以中位数和四分位间距(IQR)描述。使用单因素方差分析(ANOVA)分析各组间正态分布的数据,然后进行事后两两比较以获得显著结果。采用Kruskal-Wallis秩和检验对三组间非正态分布的计量资料进行分析。分类资料以数字(%)表示,采用χ2检验进行分析,P值采用Bonferroni方法调整,配对比较固定为0.017。采用Hodges-Lehman方法计算中位数差异和95%置信区间。通过中介分析探讨LB是否通过其镇痛作用提高质量。
采用SPSS 26.0、R语言3.6.0软件进行统计分析。P值小于0.05认为有统计学意义。
3.结果
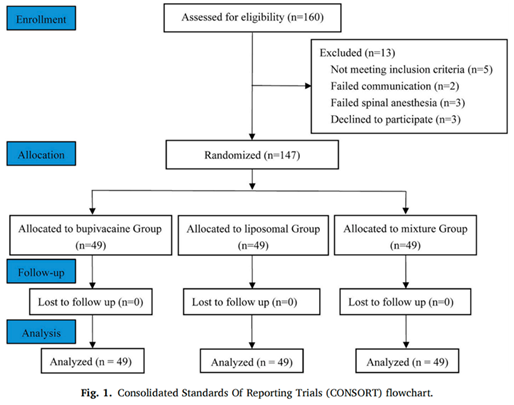
在2024年2月1日至3月31日期间,共对160例患者进行了资格审查,其中13例患者在随机化前不符合纳入标准或拒绝参加研究。总体上,147例患者被随机分配(每组n = 49),见图1 CONSORT流程图。
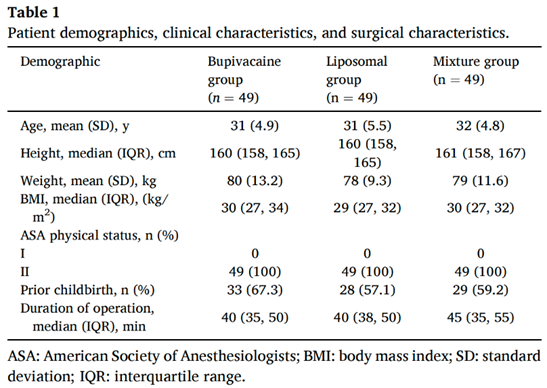
三组人口统计学数据(年龄、身高、体重、身体质量指数BMI、ASA分级等)差异无统计学意义。(表1)
3.1.主要结局
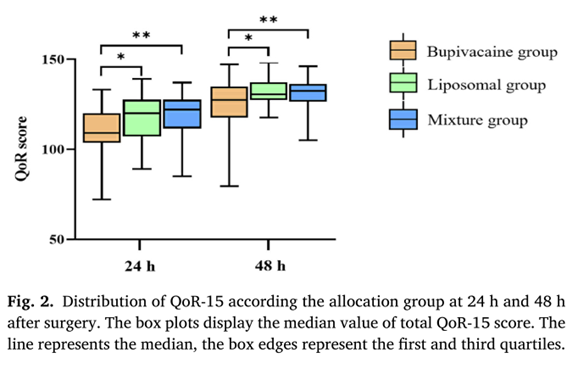
术后24小时QoR-15评分见图2和表2。与布比卡因组比较,脂质体组和混合组术后24 h总QoR-15评分均显著高于布比卡因组。混合组与脂质体组间无显著差异。与布比卡因组比较,混合组在身体独立性和情绪状态方面得分较高,而在身体舒适、心理支持和疼痛方面得分较低。
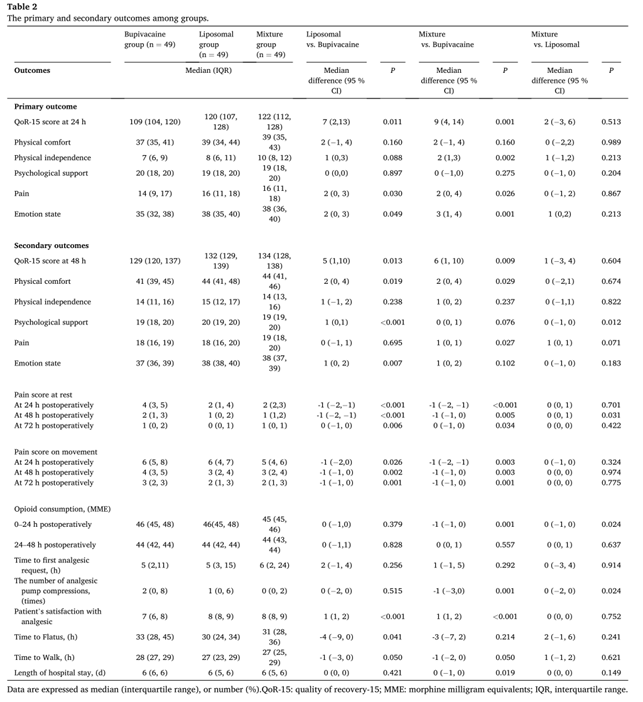
3.2. 次要结局
与主要结局相似,术后48h脂质体组和混合组的QoR-15评分均高于布比卡因组(中位数[IQR]: 132[129, 139]比129.0[119,137],中位差5,95% CI, 1-10, P = 0.013;134 [128, 138] vs. 129[119, 137],中位差6,95% CI, 1-10, P=0.009)。混合组与脂质体组在QoR-15总分上差异无统计学意义,但在心理支持得分高于混合组。此外,与布比卡因组相比,脂质体组在心理支持和情绪状态方面得分更高(表2)。
与布比卡因组比较,脂质体组和混合组在术后24和48 h,休息和运动时的VAS评分均降低。混合组与脂质体组VAS评分各时间点比较,差异均无统计学意义(表2)。混合组治疗前24 h阿片类药物用量及镇痛泵按压次数均低于布比卡因组,但混合组与脂质体组比较,差异无统计学意义。与布比卡因组比较,脂质体组和混合组患者的镇痛满意度均高于布比卡因组。三组患者术后第2个24小时吗啡当量、第一次镇痛要求时间、排气时间、行走时间、住院时间差异无统计学意义(表2)。
所有组的安全性是相同的,在住院期间治疗后的大多数不良事件的程度是轻微的。未出现意外的不良安全事件,也未出现局麻毒性和过敏反应。没有患者因任何不良事件而停止参与(表3)。
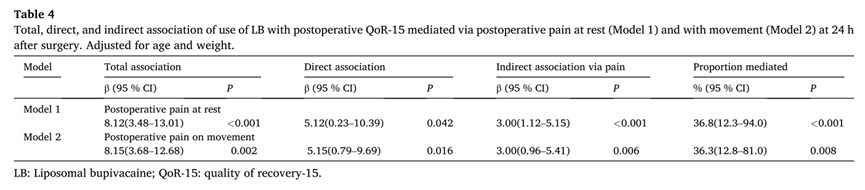
经过年龄和体重调整后,LB使用与术后QoR-15的总相关性和直接相关性分别为(调整后β) 8.12% (P < 0.001)和5.12% (P = 0.042)。通过静息疼痛(模型1)观察到使用LB与术后QoR-15之间存在显著的间接关联(调整后的β = 3%;P < 0.001);静息疼痛介导的使用LB的参与者术后QoR-15绝对增加0.4%,占总效应的36.8%。
当以运动作为中介因素分析疼痛时(模型2),结果与模型1相似(表4)。
4.讨论
该随机临床研究结果表明,与布比卡因组相比,使用布比卡因脂质体的TAP阻滞,无论是单独使用或与普通布比卡因联合使用,在剖宫产后24小时的恢复质量都明显优于布比卡因组。
剖宫产是女性最常接受的外科手术之一。切口疼痛、子宫收缩和炎性疼痛往往导致严重和持续的术后疼痛,影响快速恢复。LB作为一种合适的镇痛药效用长达72小时,并已纳入多模式疼痛管理方案。研究发现与布比卡因组相比,脂质体组和混合组的术后24和48小时休息和活动时的疼痛评分显著较低。这与先前报道的发现相似,即LB患者在24-48 h 时TAP阻滞会降低最大疼痛评分。虽然疼痛评分的差异可能没有临床意义,但它仍然为未来的研究提供了重要的信息和方向。但也有研究表明,LB的镇痛效果并不优于非脂质体布比卡因。一项系统综述和荟萃分析表明,与普通局麻相比,神经周围LB对疼痛评分(术后24-72小时)的AUC有统计学意义,但临床上并无重要改善。这种不一致可能是由于这些研究主要关注局部浸润和周围神经阻滞,而没有包括TAP阻滞。此外,发表在Anesthesiology杂志上的一篇综述也未能支持常规使用LB优于标准局麻药,在纳入的76项研究中,48项比较了LB与安慰剂,其中7例以TAP阻滞为主,2例硬膜外布比卡因HCl, 1例鞘内氢吗啡酮,4例以TAP布比卡因作为对照,在4项比较LB与布比卡因用于TAP阻滞的研究中,3项研究表明LB具有更好的镇痛效果,1项研究结果为阴性。此外,一项随机对照试验比较了LB、普通布比卡因以及TAP阻滞中LB与普通布比卡因的混合物用于开腹子宫切除术的术后镇痛,并没有发现LB的益处。对结果不一致的合理解释可能是由于样本量小,这使得研究存在统计不足的风险,以及手术时间和术中镇痛剂量的变化。综上所述,该研究和以往的研究都表明,LB并不能提供48小时的术后延长镇痛,更不用说72小时。根据这些结果,对于需要长时间镇痛的患者,应谨慎使用LB。
先前的研究也证明了LB在TAP阻滞中的镇痛优势,它减少了72小时内阿片类药物的总使用量。因此,对TAP使用LB是完全可行的。
该研究进一步发现,与布比卡因组相比,术后24 h的脂质体组和混合组的阿片类药物使用量均显著减少。然而,阿片类药物使用量的差异很小(平均减少1毫克),因此不被认为是有临床意义的剂量。其他几项研究也报道了使用LB进行TAP阻断并没有导致术后72小时内阿片类药物使用量的减少。考虑到所有患者都接受了多模式镇痛,随后导致严重疼痛的发生率降低,这种阿片类药物使用水平并不令人惊讶。
迄今为止,对LB的大多数评价都集中在其镇痛作用和阿片减少作用上。然而,从患者的角度评估的恢复质量(QoR)似乎是手术对患者综合影响的更相关的指标。
在该研究中,与布比卡因组相比,脂质体组和混合组在术后24 h的总QoR-15评分均显著高于布比卡因组。然而,只有混合组与布比卡因组之间的差异被认为具有临床意义,因为研究预先设定了最小临床显著差异为8分,改善主要表现在身体独立性和情绪状态方面。与布比卡因组相比,脂质体组和混合组术后48 h QoR-15评分均有提高。然而,这种差异没有临床意义,这与大多数患者的QoR-15评分在术后48 h恢复到术前值的观点一致。事实上,在计算样本量时,最初考虑了最小的临床显著差异8分,但这一阈值已下调至6分。因此,手术后48小时观察到的效果仍然接近最小临床差异,不确定性范围低于修改后的阈值。有趣的是,QoR-15的疼痛维度与VAS的结果一致,尽管没有观察到显著差异。这表明TAP阻滞加LB增强剖宫产术后患者恢复质量并不完全是由于其镇痛作用。这可能是它多方面影响的结果,包括身体舒适度、身体独立性、情绪状态和心理支持的改善,从而有助于全面的康复过程。此外,中介分析显示,术后休息和运动时的疼痛在LB和术后恢复质量的关联中发挥了重要作用。然而,研究数据也表明,镇痛效果(小于40%)远不如最初预期的明显,还需要进一步研究LB的其他潜在影响。
QoR-15是一种以患者为中心的术后总体结局指标,已被推荐作为评估患者术后舒适度和疼痛的围手术期临床试验的标准化终点。与其他相关量表相比,如镇痛总获益评分(OBAS),其评估七个项目,QoR-15提供了更全面的信息,而不仅仅是对疼痛管理的评估。此外,我们还分别评估了患者对镇痛药的满意度和相关不良反应,从而增强了结果的丰富性。
先前的研究表明,LB和普通布比卡因具有相似的安全性。Hutchins等人发现,与非脂质布比卡因相比,TAP注射LB可显著减少恶心和呕吐。在该研究中,三组患者在治疗后住院期间观察到的不良反应相似。恶心、呕吐、头晕、嗜睡发生率低,无意外不良事件发生。这可能归因于手术期间和手术后常规给止吐药物,以及TAP阻滞中LB的安全性。
研究的局限性:首先,在单个机构进行了研究,由于样本量相对较小,这可能限制了研究结果在其他机构或手术人群中的普遍性;其次,研究仅评估了术后24和48小时的QoR-15评分,没有评估更长时间的结果,为了更全面地了解这种干预的长期益处,有必要进行进一步的研究;第三,研究使用了相对低浓度的普通布比卡因,虽然该浓度已被证明对镇痛有效,但它可能无意中增加了获得阳性结果的可能性,从而可能影响对研究结果的解释;此外,LB比普通布比卡因更昂贵。在今后的临床研究中,还需要大规模、多中心的研究来进一步探讨LB对术后恢复质量的影响。
5.结论
综上所述,与单独使用布比卡因相比,使用布比卡因脂质体或布比卡因与布比卡因脂质体混合使用的TAP阻滞在剖宫产后24 h的恢复质量更好。
参考文献
Liu HH, Qiu D, Xu DR, Yang JJ, Teng PL. Recovery quality of transversus abdominis plane block with liposomal bupivacaine after cesarean delivery: A randomized trial. J Clin Anesth. 2024 Sep 11;99:111608. doi: 10.1016/j.jclinane.2024.111608.


