临床案例|HBV急性感染相关肝衰竭临床治愈伴HBsAg血清学转换1例
时间:2024-08-18 15:00:32 热度:37.1℃ 作者:网络
1病例资料
患者女性,24岁,因“上腹痛5天”于2022年5月26日至当地医院就诊,患者5天前无明显诱因出现上腹痛,伴厌食、恶心、呕吐、腹胀、嗜睡、乏力、尿黄。肝功能检查:TBil 129.5 μmol/L,DBil 104.7 μmol/L,ALT 2 035 U/L,AST 2 039 U/L;凝血功能:凝血酶原时间(PT)45.7 s,国际标准比值(INR)3.61,凝血酶原活动度(PTA)12.6%;乙型肝炎病原学:HBsAg 27.64 IU/mL,HBeAg阴性,HBV DNA 2.82×104 IU/mL。FibroScan检测:肝硬度11.6 kPa,脂肪衰减203 dB/m。腹部CT提示:肝脏表面光整,肝实质密度稍减低。当地予以抗病毒(恩替卡韦)、保肝降酶退黄(还原型谷胱甘肽、异甘草酸镁、熊去氧胆酸)、促进肝细胞再生(促肝细胞生长素)、补充血浆及冷沉淀,并予短期激素(甲基强的松龙琥珀酸钠40 mg,连续2天)治疗3天后,因TBil水平升至138 μmol/L转入本院。患者既往身体良好,家族史及流行病史无特殊。否认既往有HBV感染的危险行为,且患者家属及日常接触人员中均无HBV感染者。否认吸毒史、输血史、饮酒、药物服用史及疫区旅居史。
查体:嗜睡,皮肤、巩膜中度黄染,右上腹压痛、无反跳痛,腹部移动性浊音阴性,扑翼样震颤阳性。实验室检查:TBil 182.7 μmol/L,ALT 1 023 U/L,AST 369 U/L,PT 29.2 s,INR 2.64。HAV、HCV、HEV、巨细胞病毒、EB病毒、HIV抗体及自身免疫性肝病相关抗体检测均阴性。继续抗HBV、加强抗炎保肝、控制肝性脑病治疗,并补充血浆、冷沉淀及对症治疗。在本院治疗17天,复查各项生化指标基本正常后出院。本院动态监测HBsAg及超敏HBV DNA定量,呈持续下降趋势,并观察到HBsAg阴转及血清学转换;入院时抗-HBc检测值低于参考值下限并在病程中持续升高,且期间检测到抗-HBc-IgM阳性。该患者急性起病,2周内出现嗜睡,TBil水平日上升>17.1 μmol/L、INR>1.5,根据2018年版肝衰竭诊治指南,诊断为急性肝衰竭。1年后门诊随访,肝功能、凝血功能均正常;HBsAg阴性,HBV DNA<20 IU/mL,HBV RNA<50拷贝/mL,抗-HBs 159.1 mIU/mL;FibroScan检测:肝硬度4.2 kPa,脂肪衰减150 dB/m;肝脏B超未见异常。患者实验室指标和HBV血清学及病毒学指标动态变化详见表1、2。结合患者流行病史、HBV相关病原学指标动态变化及临床转归,并排除其他引起急性肝衰竭的病因后,考虑病因为HBV急性感染。
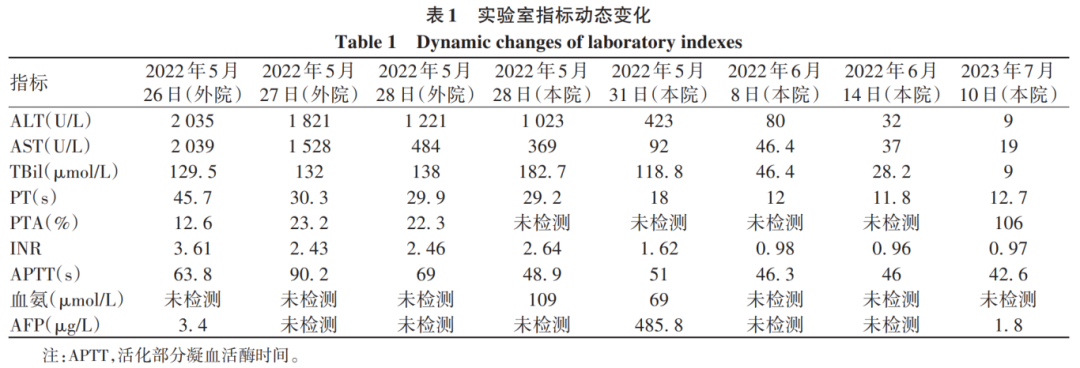
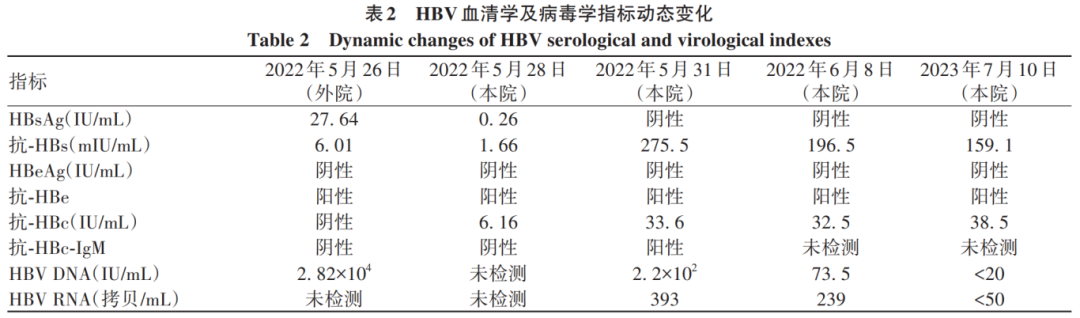
取得患者知情同意后,动态监测其外周血免疫细胞活化水平及抗HBV特异性免疫应答。在HBsAg阴转并发生血清学转换时(T1)、血清学转换后1周(T2)、血清学转换后1年(T3)3个时间点,应用流式细胞术检测T、B淋巴细胞频率及其免疫指标表达水平,并在体外用HBV抗原表位肽库培养刺激外周血单个核细胞,1天后检测HBV特异性CD4+T及CD8+T淋巴细胞的频率,10天后检测HBV特异性T淋巴细胞分泌IL-2、TNF-α、IFN-γ的水平。结果显示,相较于T1时间点,T2时间点T淋巴细胞、B淋巴细胞频率分别下降24%和71%(图1a);CD4+T淋巴细胞频率下降12%,而CD8+T淋巴细胞频率无明显变化(图1b);HBsAg特异性CD4+T和CD8+T淋巴细胞下降至未测出,HBcAg特异性CD4+T淋巴细胞频率下降79%,而HBcAg特异性CD8+T淋巴细胞频率无明显变化(图1c);程序性死亡受体1(PD-1)在CD4+和CD8+T淋巴细胞的表达水平变化不明显,CD95、颗粒酶B(GB)和人类白细胞Ⅱ类抗原(HLA-DR)在CD8+T淋巴细胞的表达水平分别增加0.6、1.2和0.2倍(图1d);B淋巴细胞表面CD80和程序性死亡受体-配体1(PD-L1)平均荧光强度分别增加0.8和1.6倍(图2)。相较于T2时间点,T3时间点HBsAg特异性CD4+T和CD8+T淋巴细胞频率略升高,HBcAg特异性CD4+T淋巴细胞下降至未测出,而HBcAg特异性CD8+T淋巴细胞频率下降29%(图1c);HBsAg和HBcAg特异性CD8+T淋巴细胞分泌IFN-γ水平分别增加3.8和1.3倍(图1e);PD-1在CD4+和CD8+T淋巴细胞的表达水平分别下降46%和50%,HLA-DR在CD8+T淋巴细胞的表达水平下降45%(图1d);B淋巴细胞表面CD80和PD-L1平均荧光强度分别下降43%和32%(图2)。
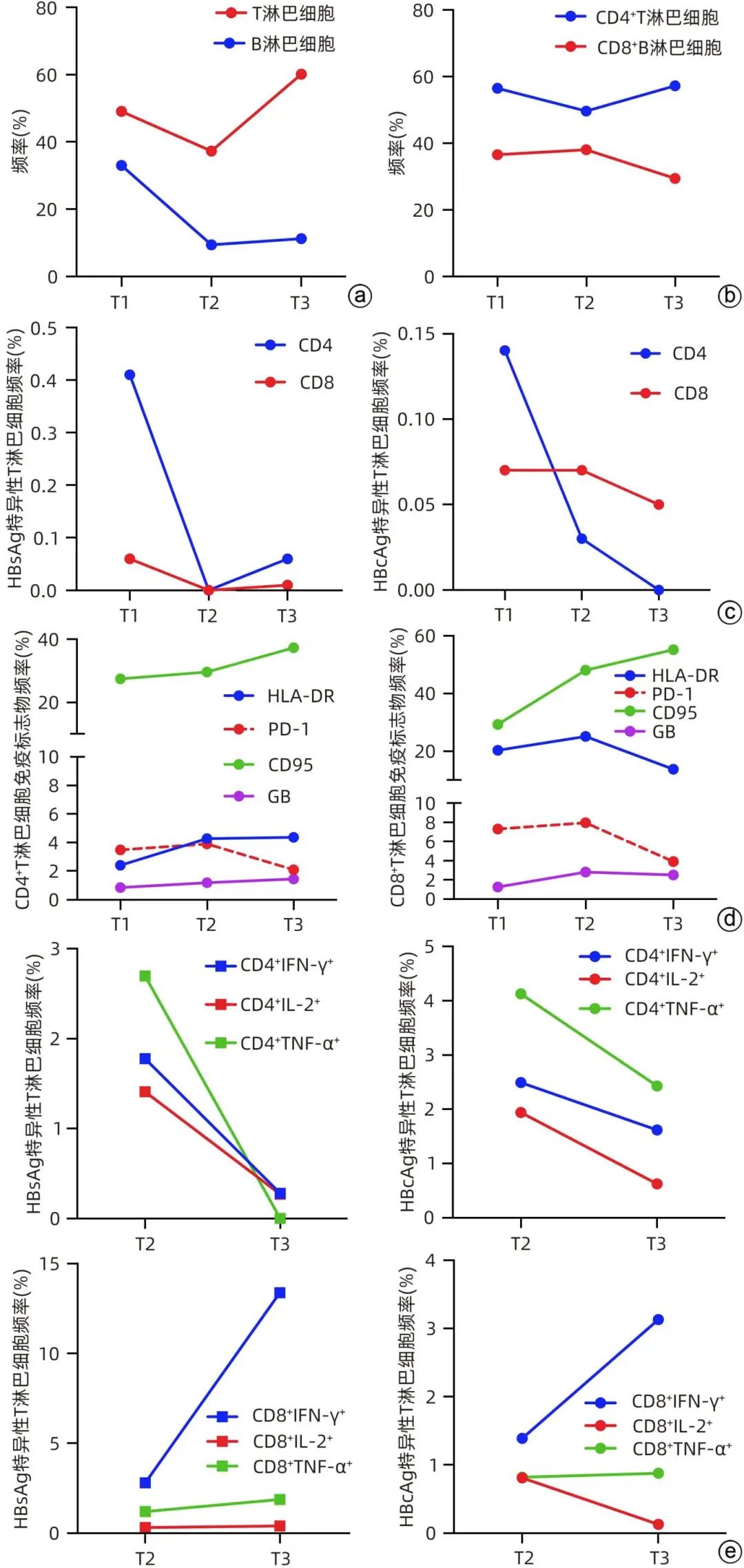
注:a,外周血T、B淋巴细胞占总淋巴细胞的百分比;b,外周血CD4+T、CD8+T淋巴细胞占总T淋巴细胞的百分比;c,外周血HBsAg特异性和HBcAg特异性CD4+T及CD8+T淋巴细胞占外周总淋巴细胞的百分比;d,CD4+T及CD8+T淋巴细胞4种免疫标志物的表达水平;e,HBV抗原表位肽库刺激后HBsAg特异性和HBcAg特异性CD4+T及CD8+T淋巴细胞分泌的3种细胞因子水平。
图1 外周血免疫学指标动态变化
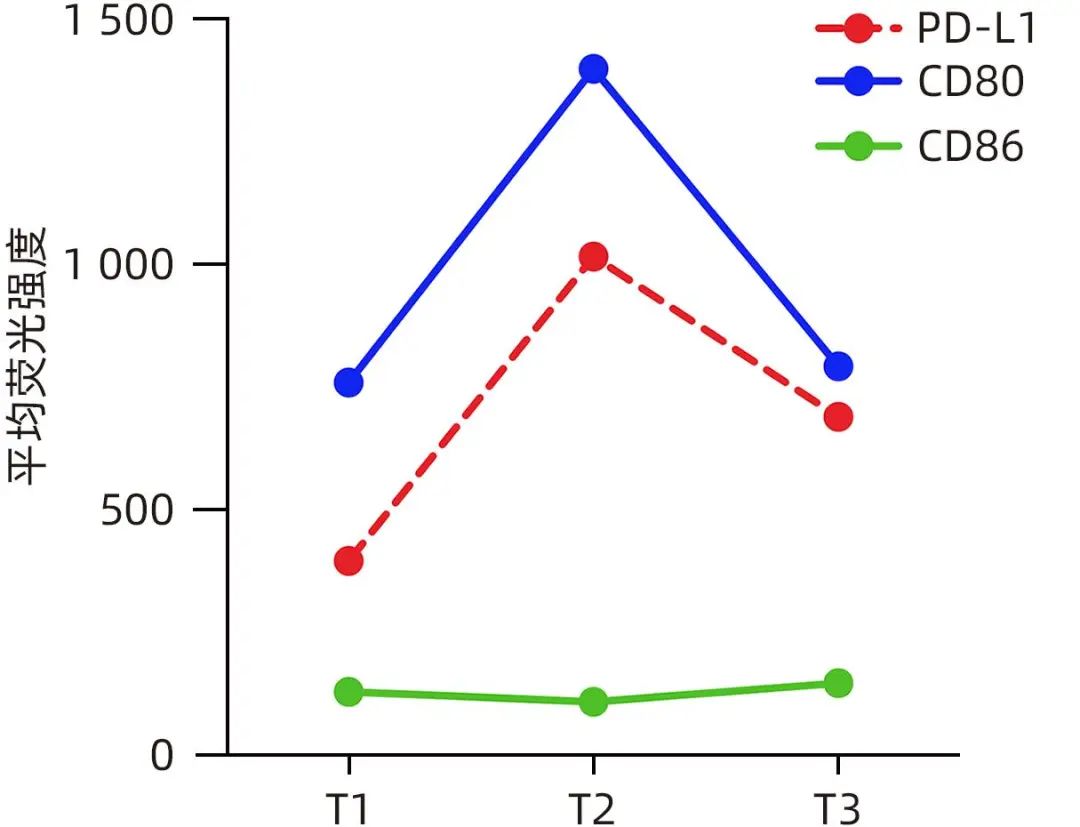
图2 B淋巴细胞上3种表面标志物的平均荧光强度
2讨论
成年人感染HBV后,约1/3有急性乙型肝炎(AHB)表现,近1%的AHB患者进展为急性肝衰竭,且HBV急性感染引起肝衰竭的发病率可能由于就诊时患者HBsAg或HBV DNA已低于检测下限而被低估。急性肝衰竭是指无基础肝病史,2周内出现Ⅱ度及以上肝性脑病为特征的肝衰竭。本例患者为青年女性,入院时抗-HBc检测值低于参考值下限并在病程中持续升高,期间检测到抗-HBc-IgM阳性;HBV DNA下降迅速,6天内下降超过2 log10 IU/mL,且监测到HBsAg快速阴转和血清学转换。由于患者既往未行乙型肝炎筛查,不排除慢性乙型肝炎急性发作可能,但病程中抗-HBc由阴性转为阳性,不支持慢性HBV感染。结合患者症状、体征、实验室检查结果、流行病史、家族史及个人史,根据《中国肝病诊疗管理规范》中AHB的诊断标准,患者同时符合以下4项:(1)近期出现的、无其他原因可解释的乏力、消化道症状;(2)肝生化检查异常;(3)HBsAg阳性;(4)恢复期血清HBsAg阴转、抗-HBs阳转,则可诊断为HBV急性感染。排除其他引起急性肝衰竭的病因后,考虑患者急性肝衰竭由HBV急性感染引起。
病程中观察到在TBil持续升高,ALT、AST持续下降,即“胆酶分离”的情况下,APTT、PT、INR却呈好转趋势,且在入本院第4天观察到血氨下降,AFP明显升高,提示肝细胞再生、病情好转。1年后随访,HBsAg阴性,抗-HBs仍维持在较高水平。值得注意的是,抗-HBc-IgM仅在HBsAg发生血清学转换时检测为阳性,因此多次动态监测HBV病原学相关指标的定量变化有助于明确诊断,避免漏诊。
HBV感染结局主要取决于病毒与宿主免疫相互作用,其中HBV特异性T淋巴细胞的活力和效能以及B淋巴细胞分泌的中和抗体在其中发挥重要的作用。HBV感染引起的肝损伤是由免疫反应介导而非病毒直接作用。典型的AHB肝损伤被认为是由细胞免疫反应所介导,与AHB患者相比,急性肝衰竭患者中检测到更多的HBV特异性细胞毒性T淋巴细胞。肝内HBcAg特异性B淋巴细胞介导的体液免疫亦可引起肝损伤,研究发现AHB进展为急性肝衰竭并需行肝移植患者肝内存在大量高亲和力IgM和IgG抗体,这些抗体靶向HBcAg形成抗原抗体复合物并激活补体,导致肝组织大面积坏死。以上研究表明,机体通过免疫反应清除病毒,但过强的免疫活化会对机体造成严重甚至是不可逆的损害。
急性肝衰竭病死率高,据报道75%的HBV相关急性肝衰竭需要接受肝移植或死亡。本例患者虽然发生了急性肝衰竭,但预后良好。在其HBsAg血清学转换1周时,外周总PD-1+CD8+T淋巴细胞频率、B淋巴细胞上PD-L1表达水平均高于1年后,而HBcAg和HBsAg特异性CD8+T淋巴细胞分泌IFN-γ水平低于1年后。既往研究也有类似发现,在AHB患者中,早期HBV特异性CD8+T淋巴细胞的PD-1表达上调,在体外阻断PD-1可显著增强HBV特异性T淋巴细胞增殖及其IFN-γ产生,表明PD-1上调可有减轻致病性CD8+T淋巴细胞反应和肝损伤。另有研究表明,B淋巴细胞上PD-L1的高表达抑制滤泡辅助性T淋巴细胞的活性和增殖及抗体的产生,进而强效抑制体液免疫。上述研究表明PD-1、PD-L1可分别通过抑制T淋巴细胞活性和B淋巴细胞效应减轻肝损伤,提示在急性肝衰竭病程中,PD-1、PD-L1起保护作用,避免肝衰竭进一步恶化。
HLA-DR是T淋巴细胞活化的标志物。本例患者观察结果显示,与1年后相比,HBsAg血清学转换时外周血中可检测到更高的HLA-DR+CD8+T淋巴细胞频率。本团队既往研究也发现,HLA-DR+CD8+T淋巴细胞频率在慢性乙型肝炎患者HBsAg阴转前明显升高。Sprengers等研究显示,AHB患者肝内和外周血中HBV特异性CD8+T淋巴细胞均高表达HLA-DR,并在HBsAg血清学转换后迅速下降。因此CD8+T淋巴细胞上HLA-DR高表达可能与HBsAg阴转相关。
与慢性乙型肝炎功能性治愈患者不同的是,本例患者HBsAg血清学转换时HBV DNA及HBV RNA检测仍为阳性,1周后下降。而HBV特异性CD8+T淋巴细胞在血清学转换1周后仍保持较高水平,且CD95+CD8+T淋巴细胞和GB+CD8+T淋巴细胞频率明显高于血清学转换时。因此推测,在发生血清学转换后,CD8+T淋巴细胞可能通过CD95/CD95L介导的细胞凋亡及GB介导细胞毒作用继续清除病毒。此外,1年后外周血中HBV DNA及HBV RNA检测阴性,但仍能检测到HBV特异性CD8+T淋巴细胞以及高水平的IFN-γ分泌,提示肝内仍有HBV DNA的存在,以及CD8+T淋巴细胞在病毒的长期控制中发挥重要作用。
综上所述,通过对本病例的动态分析,揭示了HBV急性感染相关肝衰竭的复杂病理机制和治疗过程中的关键免疫事件。该患者的数据提示CD8+T淋巴细胞和B淋巴细胞在病毒控制和肝衰竭预后中发挥关键作用,除直接介导抗病毒效应外,还参与调节和维持免疫平衡。同时,动态监测HBV病原学及免疫学相关指标在临床诊断和治疗决策中具有重要作用,相关研究的进一步深入探索,对于个体化精准诊疗有重要的指导意义。
全文下载
https://www.lcgdbzz.org/cn/article/doi/10.12449/JCH240724



