读书报告|肺复张操作在神经重症监护病房纠正肺不张的疗效分析——一项回顾性研究
时间:2024-08-26 23:03:14 热度:37.1℃ 作者:网络

背景
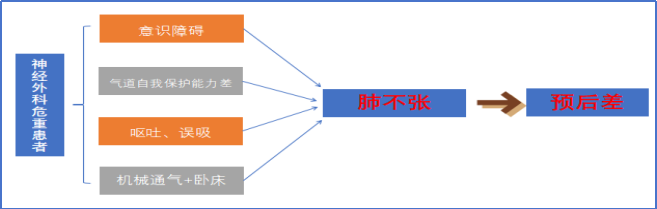
幕上开颅术后肺不张很常见,它可导致动脉氧分压降低(PaO2)。在神经外科重症监护病房(NICU)患者中,神经功能的恢复越来越困难。然而,由于维持颅内压稳定性的特殊性,关于有效缓解NICU患者肺不张和改善氧合有效方法的报道很少。
神经危重症患者往往有不同程度的意识障碍和较差的气道自我保护能力。呕吐和误吸事件更为常见,可导致气道阻塞。此外,长时间机械通气和卧床休息也可引起肺部感染。后者产生的渗出物在重力作用下落到肺底部,堵塞支气管;也可引起或加重肺不张,甚至可能在很长时间后发展。最终可导致氧合恶化以及对脑组织的供氧不足,使神经功能的恢复更加困难,患者预后较差。
关键词
肺复张手法、创伤性脑损伤、自发性颅内出血、肺不张、氧合指数(OI)。

(1)肺不张:肺不张是指一侧肺或叶、段及亚段的肺容量及含气量减少,肺组织塌陷,是术后常见的呼吸系统并发症之一。
(2)肺复张手法:(recruitment maneuver,RM):操作包括增加经肺压力,使肺泡的气体交换空间吸收,以防止终末气道关闭。反之,它可以防止肺泡开关过程中的剪切损伤,减少通气相关的肺损伤,改善氧合。
围麻醉期突发急性肺不张的原因分析
-
围麻醉期发生急性肺不张最常见原因是气道被黏稠的分泌物堵塞。
-
麻醉期间使用肌松药,吸气性张力消失,相对腹压增大,压缩肺组织导致肺不张。
-
手术原因导致的肺部漏气或气道压力增高。
-
其他如术毕未及时排痰、吸痰,体位错误未能及时引流等。
肺不张分类

肺不张床旁监测
-
胸部CT(金标准);
-
肺部超声;
-
胸部X线;
-
压力-容积曲线;
-
电阻抗断层成像(EIT);
-
血气。
肺复张手法适应证和禁忌证
(1)适应证:中重度ARDS[氧合指数(PaO2/FiO2)≤200 mmHg]、全身麻醉术后肺不张、气管插管术后、心力衰竭等原因所致的严重低氧。
(2)禁忌证:血流动力学不稳定,需用大剂量血管活性药物维持血压;存在气压伤及其高危因素,如肺内结构破坏、呛咳反射明显等。存在颅内压增高、胃肠黏膜缺血时,应慎重实施。
有创通气常用的肺复张方式
(1)持续性肺膨胀:一般在CPAP/PSV模式下,将PSV设为0,CPAP调到30~50 cmH2O,维持30~40 s。应用该方法时要注意将窒息报警调到60 s,否则呼吸机会启用窒息后备通气。当然,如果科室有迈瑞SV600/SV800呼吸机可以应用肺复张工具,操作更简单。但是该方法对循环影响较大、容易造成气压伤,操作时应严密观察。

(2)压力控制法:PCV模式下,调节△吸气压力10~15 cmH2O,PEEP 20~30 cmH2O,吸呼比1:2,维持2 min。该方法相对也较简单,循环影响较小。

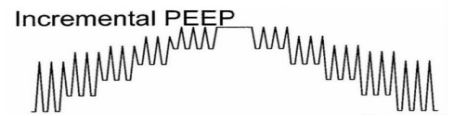
(3)PEEP递增法:PCV或DuoLevel模式下,△吸气压力15~20 cmH2O,初始PEEP 5~10 cmH2O,逐渐增加PEEP,每30s增加5 cmH2O,吸气压力到达30 cmH2O后,再增加PEEP时下调吸气压力,维持吸气压力为30 cmH2O,直至PEEP为30 cmH2O,维持30 s,然后按照反向步骤递减,直至目标PEEP水平。该方法相对较复杂,建议由专业的呼吸治疗师完成,但该方法对血流动力学的影响最小。
肺复张操作前注意事项
-
密闭式吸痰、清除气道分泌物;
-
深镇静(Ramsay评分4~5级),必要时肌松;
-
插管气囊适度充气,气囊压维持在40~45 cmH2O;
-
纯氧,调节呼吸机报警限,压力上限50 cmH2O,窒息时间调至为最长(60 s)
-
维持血流动力学稳定。
操作中需要严密观察,有下列情况及时终止
-
动脉收缩压降至90 mmHg或下降30 mmHg;
-
HR增加到140次/min,或增加20次/min,或发生心律失常;
-
SpO2降至90%,或降低5%以上;
-
出现气压伤(气胸、纵隔气肿等)。
研究介绍
在肺复张时,每种方法也有不同的要求,呼吸机干预会引起PaO2的改变,PaCO2和血流动力学会影响神经细胞的供氧量和颅内压的变化。例如,颅内压会随着PEEP的升高而升高,颅内压过高会导致脑灌注不足,从而影响NICU患者的预后。虽然肺复张的方法很多,但它们对创伤性脑损伤和自发性颅内出血患者的实际影响尚不清楚。因此,本研究回顾性分析严重神经系统疾病和肺不张患者对通气条件下肺复位手法的临床反应,并探讨其临床应用价值。
本研究中采用的SI方法维持了患者的CPAP通气模式,并暂时将正压升高至30~45 cmH2O每30 min一次,持续30~40 s,然后恢复到原来的通气设置。该方法对呼吸参数的设置变化较小,不影响PEEP的设置,更适合对颅内压稳定性要求较高的危重患者。
说明

本研究基于颅内压保护没有调整PEEP,而是间歇性、短暂地增加潮气量,引起肺泡复张。通过调整患者的每分通气量,保持PaCO2在35~45 mmHg范围。
肺复张操作可减少神经外科手术中的肺不张,患者所需的呼吸频率、PEEP和平台压降低,同时改善潮气量、每分通气量和肺顺应性,进而改善氧合。
方法
纳入标准
-
患者因严重颅内疾病住院超过1周,年龄>18岁;
-
影像学检查结果包括胸片,肺组织中透光率降低和磨玻璃样改变;
-
肺部CT显示部分浸润双肺和背板实变。
排除标准
-
血流动力学不稳定 [需要血管活性药物干预以达到收缩压>90 mmHg];
-
严重颅内压升高(≥25 cmH2O)或颅内高压表现;
-
气胸或1个月内肺叶切除史,严重慢性呼吸系统疾病。
所有患者入院前的核酸检测均为SARS-CoV-2(COVID19)阴性,住院前和住院期间均无与COVID-19感染相关的临床症状和肺部CT表现。
数据分析
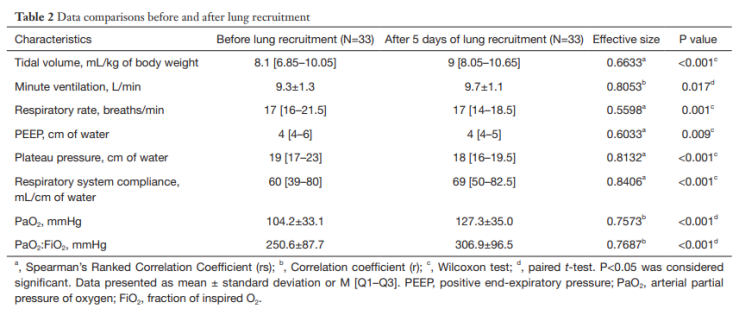
肺复张后,潮气量9(8.05~10.65)ml/kg,每分通气量(9.7±1.1 L/min),呼吸系统顺应性69(50~82.5)ml/cmH2O,每分通气量(9.3±1.3 L/min)和呼吸系统顺应性60(39~80)ml/cmH2O,呼吸频率17(14~18.5)次/min,PEEP 4(4 ~5)cmH2O,平台压力 18(16~19.5)cmH2O,肺复张前患者的呼吸频率17(16 ~ 21.5)次/min,PEEP 4(4~6)cmH2O,平台压力19(17~23)cmH2O。PaO2 的肺复张后测得的(127.3±34.95 mmHg)和OI值(306.9±96.52 mmHg)显著高于肺复张前(PaO2=104.2±33.17 mmHg,OI =250.6±87.65 mmHg。
成像结果
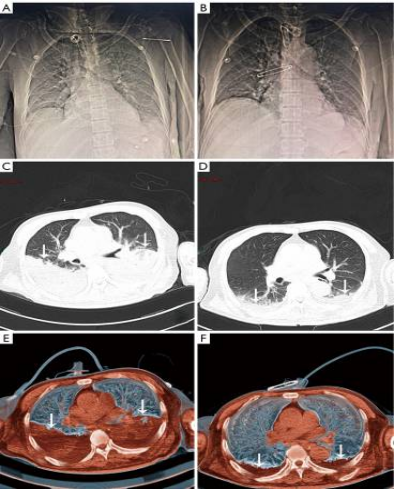
肺复张治疗前后肺CT图像的比较。
-
肺复张前床侧胸片显示肺组织透光率降低和毛玻璃变化;
-
肺复张后3天,床边胸片肺组织透光率明显增加,磨玻璃变化减少;
-
肺复张前CT图像显示肺部分肿胀,背侧实变阴影较大;
-
肺复张后3天CT图像肺部分膨胀和背侧实变造影,前部明显减少;
-
肺复张前胸部CT三维重建显示肺部分肿胀和背侧实变大;
-
肺复张3天后,胸部CT三维重建显示肺部分膨胀,背侧实变减少。
结论
(1)危重症患者中肺不张的发生率较高,如果不及时矫正,肺不张可导致肺实变、持续呼吸困难和延长在ICU的住院时间,严重患者甚至会导致神经功能恢复不良,患者功能预后较差。
(2)肺复张手法在ICU中得到广泛应用,对治疗或减少肺不张有明显效果。
(3)本研究是将肺复张手法应用于神经危重症护理患者的一种新的尝试。应用SI方法治疗神经危重症患者,显著改善PaO2,OI和影像学,这些结果表明,SI法适用于NICU患者肺复张手法治疗。
思考
肺复张是把双刃剑,关键在于度的把握,需要个体化实施,不同的患者可能对肺复张的反应程度不一样,评估每个患者的肺复张性可以优化机械通气,减少应用PEEP诱发的肺损伤。同时要加强复张期间的监测,对血流动力学不稳定和有气压伤的高危人群实施肺复张应谨慎。


