强烈的自主呼吸会导致P-SILI吗?
时间:2023-08-28 16:47:28 热度:37.1℃ 作者:网络
1 背景
人们越来越注意到在严重肺损伤的情况下,持续剧烈的自主呼吸可能是有害的。有创机械通气过程中大潮气量与不良结局之间的相关性,已得到充分证实。在潮气量不变的情况,跨肺压(肺泡壁所承受的压力)的波动,在自主呼吸模式、控制呼吸模式或部分支持呼吸模式下,都是相似的。因此,与控制呼吸模式相比,自主呼吸或辅助呼吸模式下,大潮气量对肺的损害也都是一样的。新发急性低氧血症性呼吸衰竭(AHRF)的患者,可能具有强烈的自主呼吸驱动,导致大潮气量的产生。强烈的呼吸努力可能会加剧已经受损的肺部发生进一步损伤,这被称为患者自身造成的肺部损伤,也称为患者自发肺损伤(Patient self-inflicted lung injury,P-SILI)。
2P-SILI的发生机制
Mascheroni团队在一项开创性研究中,通过往成年绵羊枕大池内注射水杨酸钠,来评估代谢性酸中毒引起的过度换气对绵羊的影响。他们从中观察到了绵羊的PaO2水平和肺顺应性均出现下降,以及在胸片上看到两肺浸润影。这些变化在对照组的动物中没有发生,而对照组的动物接受了镇静剂和肌松剂治疗、处于完全呼吸机控制通气状态。强烈的自主呼吸会增加肺的形变,与控制机械通气期间进行大潮气量通气具有相似的损伤风险,可能导致P-SILI发生。糖尿病酮症酸中毒引起过度通气后,也可观察到复发性或迟发性肺水肿。
施加到肺泡壁上的力是跨肺压,代表着肺泡所承受的应力大小。
肺承受的应力=跨肺压
跨肺压=肺泡压 – 胸腔内压
应力作用于肺,使肺发生的形态改变就是形变,它是潮气量与呼气末肺容积的比值。
肺的形变 = 潮气量(Vt)/ 呼气末肺容积
2.1 胸腔内压的不均匀分布
潮气量需要在跨肺压力梯度的驱动才才能进行交付。在机械通气时的肺泡压上升,以及自主呼吸中的胸腔内压下降,二者均可产生跨肺压力梯度。跨肺压代表着肺部承受的应力,它取决于所交付的潮气量大小,不管是自主呼吸还是机械控制通气。自主呼吸过程中产生的胸腔负压均匀地分布在整个正常的肺部。然而,当肺部受损伤时,在自主呼吸过程中,胸腔的负压选择性地分布到肺的重力依赖区,重力依赖区紧邻着膈肌。这会导致跨肺压波动加大、重力依赖区域局部过度扩张和肺应力增加。此外,气体可能会从肺的非重力依赖区域被动流动到重依赖区域,称为“气体摆动”现象(图1)。气体摆动导致重力依赖区在吸气相过度扩张,在呼气相塌陷,随着呼吸运动出现周期性的扩张与塌陷,从而导致肺损伤进一步恶化。随着肌松剂给药后自主呼吸消失,在自主呼吸期间出现的胸腔内压和跨肺压的不均匀分布也随之消失。

图1. 气体摆动现象。当存在肺损伤时,作于在肺部重力依赖区的胸腔负压更大。跨肺压波动增大导致重力依赖区的肺泡出现过度膨胀。气体在肺内从非重力依赖区流向重力依赖区(图中红色曲线箭头)。
2.2 肺毛细血管内跨壁压力的增加
在完全机械控制通气期间,肺泡压在呼吸周期的大部分时间内均保持高于PEEP水平。然而,在辅助通气模式下,自主呼吸过程中,肺泡压通常会降至低于PEEP水平。胸腔内负压增大,导致血管的跨壁压(跨肺血管壁的压力梯度)增加。在肺损伤时,肺毛细血管通透性是增加的,跨壁压的增加则会导致肺水肿的恶化。当气道阻力增加时,可能会加剧这种影响,因为在自主吸气过程中,阻力增加后会使肺泡内负压增大。
3 人-机不同步
3.1 双触发
当呼吸机上设定的吸气时间短于患者自主呼吸的吸气时间时,患者自主呼吸的吸气努力会持续到机器辅助呼吸的呼气相内。这会导致第二次辅助通气的触发,这种现象称为“双触发”(图2),呼吸机将会给肺内交付两次设定的潮气量,并产生呼吸叠加。反复交付大潮气量可能导致持续的肺损伤。
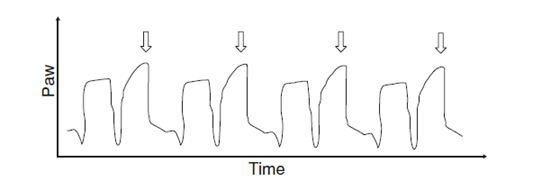
图2.压力控制通气模式下的压力-时间曲线,可见存在双触发。在呼吸机辅助呼吸过程中,患者的自主呼吸努力一直持续到呼吸机控制的呼气相,导致了两次吸气,呼气时间缩短。因此,患者的一次吸气动作引起两次呼吸,使潮气量叠加增大,可能会引起P-SILI。
3.2 反向触发
在反向触发现象中,患者是完全呼吸机控制通气,在机控吸气相之后紧跟着另一次呼吸,这次呼吸是膈肌反射性收缩触发引起的。“反向触发”发生在完全机控通气患者的吸气相内,并持续到呼气相。在深镇静和镇静效果开始减弱时可能会出现反向触发现象。反向触发也可能导致呼吸叠加、增加跨肺压和潮气量,并可能通过气体摆动效应引发重力依赖区出现肺损伤。
4 P-SILI的证据
因自主呼吸过强未加以控制而导致的肺损伤加重,是很难去证实的,尤其是在未插管的患者当中,要注意到一些与生理指标监测相关的困难。此外,肺损伤加重可能是原发病所致。有间接的临床证据表明P-SILI的发生与肺损伤加重有关。有一些报告称,强烈的自主呼吸导致了缺氧加重、肺水肿和气压伤。已有研究证明,应用肌松剂消除强烈的自主呼吸可以改善临床结局,包括生存率的提高。现有的临床资料表明,损伤诱发的强烈自主呼吸努力通常都难以控制,可能需要使用肌松剂来处理。
5 呼吸驱动的监测,以及P-SILI的预防
5.1 临床监测
临床监测是否存在强烈的呼吸驱动是确定P-SILI风险的关键。在容量控制辅助通气时,自主呼吸的存在可使气道压力波形高度下降,凹陷向上。在压力波形上,很容易辨认自主呼吸努力的强度(图3)。呼吸叠加在气道压力和流量波形上也是可辨认的。此外,还应监测是否存在双触发或反向触发。在压力支持通气过程中,呼吸窘迫的临床体征,可能是损伤性自主呼吸努力的唯一特征。
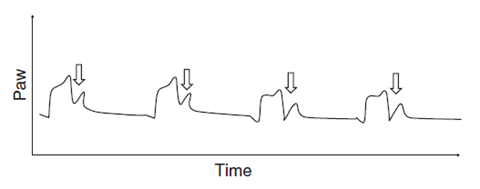
图3. 容量控制通气模式下的压力-时间曲线,波形中显示出患者强烈的自主吸气努力。吸气努力逐渐增加,曲线下陷像“裂缝”样在加深(箭头)。
5.2 自主呼吸努力的客观指标
在一些呼吸机上可以直接监测到吸气相的食道压下降。食道压还可用于监测跨肺驱动压。用食道电极和专用呼吸机可监测膈肌的电活动(EAdi)。其它可用于评估自主呼吸努力强度的方法还有:监测吸气相前100毫秒的气道闭塞压(P0.1),以及超声测量膈肌的增厚分数。
6 如何预防P-SILI?
6.1 无创通气(NIV)和高流量鼻导管氧疗(HFNO)
应用PEEP可以减少气体摆动现象,减轻肺部重力依赖区的不张伤。实验观察表明,刺激膈神经后,随着PEEP水平的增加,呼气末肺容积也相应增加,胸腔压力的改变减小。自主呼吸努力越强,胸腔内压变化就越大,肺损伤的风险就越高。呼气末肺容积的增加可通过改变膈肌的曲度而减少肌肉的损伤。此外,适当的PEEP水平可改善气体交换,降低呼吸驱动。Patel团队在一项RCT中把头罩界面NIV与传统面罩界面NIV进行了比较。头罩界面的使用,使得呼吸驱减弱伴随着呼吸频率下降,减少了气管插管的需求,获得更长的非机械通气天数,以及生存率的改善。与面罩NIV相比,头罩界面NIV的使用改善了患者结局,这主要得益于PEEP水平的稳定。
HFNO可以清除解剖死腔中的二氧化碳,从而减少了通气努力的需求。然而,它却不能监测潮气量,这是HFNO应用的一个问题。在一项前瞻性观察研究中,应用ROX指数(用SpO2/FiO2 比值,除以呼吸频率来计算)可以确定接受HFNO治疗的患者是否存在治疗失败的风险。开始HFNO治疗后2小时ROX小于2.85,6小时为3.47,12小时小于3.85,这都预示着HFNO治疗失败。
6.2 把早期有创机械通气作为肺保护策略的一部分
识别可能从早期有创机械通气中获益的患者至关重要,因为这是预防因呼吸驱动增强导致P-SILI潜在伤害策略的一部分。应用肌松剂消除自主呼吸努力,可降低ARDS的促炎症状态。在ACURASYS研究中,对早期ARDS患者在机械通气的最初48小时内使用顺阿曲库胺进行连续肌松的疗效进行评估。与对照组相比,连续肌松剂治疗组的校正90天死亡率(主要结局)显著降低。这些研究强化了在重度ARDS患者中,采用完全控制的机械通气策略可改善预后的可能性。
ROSE试验证明,合理使用PEEP可以改善P-SILI的影响。与ACURASYS试验不同,在ROSE试验中,治疗组的患者入组后接受连续注射顺阿曲库胺48小时,与接受常规治疗的对照组相比,两组患者的90天死亡率无显著差异。这可能是因为在ROSE试验中,对照组使用了相对较高的PEEP,这可能起到了预防P-SILI的作用。
在过去的20年里,机械通气的策略得到了完善,重点放在了肺保护策略上,包括使用小潮气量,并且越来越注重于优化跨肺压和驱动压(驱动压=平台压-PEEP)。在这种情况下,一个重要的问题出现了,在急性低氧性呼吸衰竭患者中,与早期插管并使用控制通气的肺保护策略相比,持续使用NIV或其他辅助通气模式是否会带来伤害?重要的是,关于有创通气的适宜时机这一关键问题仍需要进一步研究,因为有证据表明在急性低氧性呼吸衰竭患者中NIV治疗失败的预后很差。
要点
强烈的呼吸驱动和强烈的自主呼吸可加重肺损伤。
在已受损伤的肺中,自主呼吸产生的胸腔负压主要分布于肺的重力依赖区,这些部位对损伤有更大的倾向性。
剧烈的胸腔负压可导致肺血管系统的跨壁压增加,继而导致毛细血管渗漏和肺水肿加重。
与机械交付的呼吸不同步,可能导致双重触发或反向触发,加重肺损伤。
必须仔细监测自主呼吸驱动的强度,以识别出存在发生P-SILI风险的患者。临床评估结合食道压力监测,有助于识别可能诱发肺损伤的自主呼吸努力。
NIV和HFNO治疗可削弱呼吸驱动,降低P-SILI的风险。
优化PEEP,可增加呼气末肺容积,抑制气体摆动对肺部重力依赖区的不良影响,从面减少损伤。
及时插管、正确地使用镇静剂和肌松剂是预防P-SILI的重要策略。


