蛛丝马迹辨真相,十年腹水终定局!
时间:2023-04-21 10:30:42 热度:37.1℃ 作者:网络
案例经过
2023年2月一天我科临床沟通小组成员收到一条来自消化内科的咨询,其目的是想确认一份腹水标本到底是不是尿液。在跟管床医生联系上后,询问其为什么怀疑这是尿液。原来患者已有近十年的腹腔积液,也对此做过很多的诊断,但治疗都没有太好的效果。
奇怪的是患者本身也没有可导致腹腔积液的常见病因,如肝硬化、心衰或低白蛋白血症等。但值得注意的是既往有膀胱手术史,因此不排除是因为膀胱修补不彻底导致的尿液渗入腹腔。那么该如何去分析和定性呢?

图1 患者腹腔积液外观
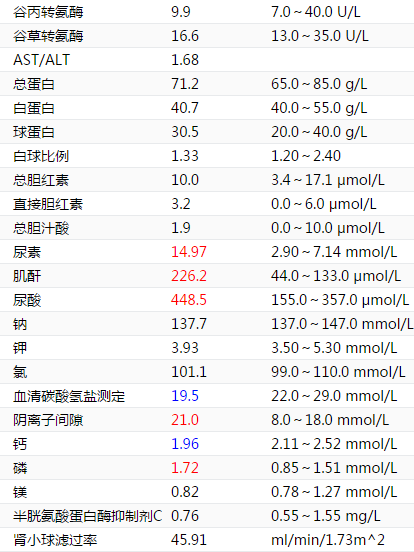
图2 患者血液生化常规结果
案例分析
从外观上看,并不具有辨识性,很多漏出液也是这般清亮淡黄色。而要区别腹腔积液是否为尿液有以下两个思路:
一方面就是观察腹腔积液中是否出现尿液特有的有形成分,比如一些特殊尿路上皮和尿液结晶等。以此类推,如果腹腔积液或尿液中发现粪便成分,在确认没有污染的情况下,也可以提示临床肠瘘的发生。因此在进行胸腹腔积液常规检查时,也应关注除红白细胞以外的其它成分,以免漏过关键诊断线索。但是在该患者腹腔积液标本中并没有发现具有很强辨识度的尿液成分,因此从形态上无法给出明确回答。
另一种方法就是检查腹腔积液当中的肌酐水平,由于尿液的形成过程中将水重吸收,会使肌酐等排泄物发生浓缩。如果腹腔积液是尿液的话,那么它的肌酐水平肯定非常高。同时检测患者血清、腹腔积液和随机尿的肌酐,结果分别为138.3μmol/L、982μmol/L及17216μmol/L。这样的结果能说明问题吗?
正常情况下腹膜腔内只有少量液体存在,为各脏器运动提供润滑作用。而一旦腹膜腔内的液体生成(静水压、胶体渗透压)和吸收(淋巴回流)之间的平衡被打破,即液体生成的速度超过吸收的速度,就产生了腹腔积液。
这些液体本质上来源于血浆,而腹膜本身属于半透膜有滤过作用,会阻碍血浆内物质完全进入腹腔。因此在腹腔液与血浆的成分之间存在梯度差,根据这个梯度差可以用于判断漏出液及渗出液,如经典的Light标准。
对于肌酐来说亦是如此,由于不存在肾小管那样的重吸收机制,腹腔液中的肌酐浓度理论上不会高于血肌酐。因此尿腹的一个重要特征就是腹腔液中尿素、钾和肌酐浓度超过血液,以肌酐测定更为可靠,通常腹腔液中肌酐浓度大于2倍血液肌酐浓度。综上所述,该患者腹腔液肌酐比血液的高出近7倍,因此高度提示尿腹。那为什么腹腔液肌酐又会远低于尿液呢?
这是因为腹腔液中肌酐浓度高于血液中时,会反向渗透入血液,导致血肌酐升高。但由于血液容量远大于腹腔液,而且又可以通过肾脏不断排泄,所以就能不停的的回收腹腔液中的肌酐达到稀释效果。
基于以上分析,于是向临床反馈该患者腹腔积液为尿液的可能性非常大。接到反馈后,临床首先请放射科专家对患者盆腔MRI重新阅片重点关注膀胱有无问题,结果未见异常。虽然患者肾功能异常,临床担心用造影剂会进一步加重肾损伤。但是由于检验结果与临床怀疑高度吻合,因此还是决定进行X线膀胱造影。结果提示膀胱左上方可见条状造影剂呈喷射样溢出,盆腔内可见造影剂聚集,考虑膀胱瘘。
检验反思
回顾患者诊疗经过堪称曲折,其分别在1988年、2008年做了“甲状腺癌切除术”,在2011年因子宫原位癌行“子宫全切术”,2015年因“空肠间质瘤”行“小肠区段切除术+肠吻合+膀胱壁结节切除术”。
除了以上这些让人揪心的手术史,腹腔积液的发现最早可追溯到2014年,当时诊断为结核性腹膜炎,并予以了抗结核治疗。随后在2019年再次入院,被诊断为“腹腔积液查因:甲状腺功能减退可能性大”;接着又在2023年1月第三次入院,被诊断为“多浆膜腔积液:肿瘤复发转移待排”,直到2月本次入院最终获得确诊。
虽然不知道患者出现尿腹的时间究竟有多久,但除了特意检查腹腔积液肌酐以及意外发现尿液有形成分外,还有别的途径能够提示吗?有!那就是肌酐与胱抑素C(CysC)的背离现象。
不知道大家在看到患者生化结果时有没有注意到她的肌酐是升高但胱抑素C却是正常的。按理说胱抑素C比肌酐对肾功能损害更敏感,为何还会出现这种反常的情况呢?
由于肌酐和胱抑素C的产生和来源不同,在肌肉发达或过量摄入煮熟的肉、鱼或肌酸补充剂(例如,健美运动员)的人群以及未经治疗的甲状腺功能减退症患者中是可以表现出不一致的。虽然该患者之前有过甲状腺功能减退,但在2019年已经开始了替代治疗,目前已基本正常。
排除以上因素并结合患者实际情况,就不得不考虑发生了“尿液再循环”的现象。它是指泌尿系统先天解剖学异常或手术导致尿液外漏至肾周间隙或腹腔中,然后回流入静脉,再通过肾小球滤过形成尿液,如此反复的过程。前面在解释为何患者腹腔液肌酐远低于尿液肌酐时,其实就是对这个过程的描述。那为何会只有肌酐高,而CysC正常呢?
除了来源不同,CysC和肌酐的代谢方式也有区别。CysC分子量为13.3kDa,属于低分子量蛋白,会在近端小管中被重新吸收,同时被分解代谢掉,并不会返回血液。因此尿液中的CysC浓度几乎可忽略不计,即使尿液漏入腹腔再返回血液循环也不会引起升高。
最终该患者在留置导尿管一个月后复查B超,发现腹腔积液已彻底消失,证实了腹腔积液来源于尿液。同时肌酐水平恢复正常,说明患者之前肌酐增高属于假性升高,这也印证了“尿液再循环”的发生。
总 结
浆膜腔积液是临床上常见的表现,导致它们的原因有很多,而检验在定性和定位诊断中有非常重要的意义。检验人员要掌握分辨浆膜腔积液性质的方法,学会从蛛丝马迹中找出诊断线索。我们要重视浆膜腔积液的形态学检查,若能发现特殊成分就有一锤定音的效果。
此外,虽然肌酐和CysC的不匹配表现并不是“尿液再循环”的特异表现,但发现时就应该主动去进行临床沟通或查阅病历资料。或许一次简单沟通就能帮助临床找出潜在病因,缩短诊断鉴别时间,帮助患者早日脱离苦海。建议有条件的可以在Lis上设置自动拦截,在出现肌酐和CysC的不匹配时主动提醒审核人员。
结束语
我认真的去看,戴着厚厚的镜片去仔细地辨识。
我努力的去学,在这浩瀚的医学海洋中艰难地探索。
直到多年之后,我才渐渐地发现,原来在这些字符和图形之中竟隐约藏着“生命”二字。
参考文献
[1]张秀娜.腹腔积液形成病因及临床特点分析[D].吉林大学,2012.
[2]van Roij, K G E et al. “Discrepant Results of Serum Creatinine and Cystatin C in a Urological Patient.” Clinical chemistry vol. 63,4 (2017): 812-814.
[3]Filler, Guido et al. “Cystatin C as a marker of GFR--history, indications, and future research.” Clinical biochemistry vol. 38,1 (2005): 1-8.
[4]Herget-Rosenthal, Stefan et al. “Increased urinary cystatin C reflects structural and functional renal tubular impairment independent of glomerular filtration rate.” Clinical biochemistry vol. 40,13-14 (2007): 946-51.
[5]Schreuder MF, Swinkels DW, et al . Discrepant results of serum creatinine and cystatin C as a clue to urine leakage after renal transplantation. Transplantation 2009;88:596–7.


