念珠菌耐药性时代-侵袭性念珠菌感染的治疗
时间:2023-11-18 21:22:45 热度:37.1℃ 作者:网络
研究目的
耐药念珠菌发病率的增加给侵袭性念珠菌感染的治疗带来了新的挑战。尽管唑类和棘白菌素之间的交叉耐药性在一般情况下不常见,但在过去十年中,耐多药(MDR)念珠菌的报告显著增加。这篇综述的目的是了解耐药性的机制和危险因素,以及如何应对抗真菌耐药性。
最新发现
本文介绍了三种主要的抗真菌药物——唑类、棘白菌素和多烯类以及念珠菌的耐药机制。念珠菌目前从交叉耐药到多重耐药的演变解释了现代词汇如多重耐药(MDR)、广泛耐药(XDR)和普遍耐药(PDR)——从细菌输入。耐多药念珠菌在具有内在耐药性的物种中最常见的是获得性耐药性,因此它主要涉及光滑念珠菌、近平滑念珠菌、克柔念珠菌、高里念珠菌或耳念珠菌,它们具有本质上的多药耐药性。最后,解决抗真菌耐药性的策略变得更加清晰,最好通过抗真菌药物来治疗。
概述
避免抗真菌药物的过度使用,并在需要时选择最佳药物、剂量和持续时间,这是至关重要的。了解耐药性的风险因素、对该物种的微生物诊断、使用抗真菌治疗方案支持的易感性测试,这些有助于获得有效的治疗并维持当前抗真菌药物的有效性。
关键点
-
在危重患者中,念珠菌感染(包括耐药念珠菌)的发生率正在增加。
-
目前,我们正在从每类抗真菌药物中的交叉耐药性转变为多重耐药性(念珠菌分离株对≥2个药物类别中的≥1种药物不敏感),甚至转变为广泛耐药性(对≥3个药物类别的≥1个药物不敏感。
-
耐多药念珠菌在具有内在耐药性的物种中最常见的是获得性耐药性,因此它主要涉及光滑念珠菌、近平滑念珠菌、克柔念珠菌、高里念珠菌或耳念珠菌,它们具有内在的多药耐药性。
-
先前接触抗真菌药物是念珠菌耐药性发展的主要驱动因素,因此避免过度使用这些药物非常重要,即通过实施抗真菌管理计划。
-
对该物种的微生物学诊断、对耐药性风险因素的了解以及对易感性测试的良好使用也是基础。
引言
抗真菌耐药性的出现
重症监护室侵袭性真菌感染的负担正在增加,其中念珠菌引起了大约80%的感染。侵袭性念珠菌感染可导致高达50%的死亡率。目前已经确定了其发展的几个危险因素,即既往使用广谱抗生素、念珠菌定植、输血、肾衰竭、中心静脉导管置管和全胃肠外营养。由于抗微生物耐药性的提高,广谱抗生素的使用越来越多,外科手术、植入式器械和其他侵入性干预措施的范围越来越大,器官移植患者的数量越来越多,免疫抑制剂下的人群越来越多,新型化疗和免疫调节药物的使用越来越广泛,这些都是导致真菌感染发病率上升的因素。
念珠菌种类的流行病学在不断变化,其中产生侵袭性念珠菌病的念珠菌中有一半以上是非白色念珠菌,这本身就增加了抗真菌耐药性的患病率,因为克柔念珠菌念珠菌对氟康唑具有内在抗性,而与其他念珠菌相比,平滑念珠菌表现出较低的剂量依赖性敏感性,对唑类药物的全球耐药率超过15%。然而,非白色念珠菌的增加也可能是由于在过去几十年中抗真菌药物的使用越来越多,以及实验室检测和鉴定的改进,导致它们固有的抗真菌耐药性水平更高。
抗真菌药物耐药性的获得和出现从根本上说是对抗真菌药物施加的选择性压力的进化反应。由于基因变化而出现耐药性的可能性取决于暴露于选择性压力的群体规模、细胞倍增率、产生耐药性的不同途径的数量以及与每种途径相关的适应成本。与抗真菌耐药性相反,抗真菌耐受性是指药物敏感细胞在高于最低抑制浓度(MIC)的药物浓度下生长的能力,并涉及广泛的一般应激反应或表观遗传途径。抗真菌药物的耐受性最为明显,其临床的重要性仍在讨论中。
侵袭性真菌感染的有效治疗依赖于三类全身抗真菌药物:唑类药物(氟康唑、伏立康唑、泊沙康唑和伊沙唑)、棘白素类药物(卡泊芬净、米卡芬净、阿尼杜拉芬净)和多烯类药物(两性霉素B(AmB)及其脂质形式AmB脂质复合物和脂质体AmB)。
唑类化合物通过干扰羊毛甾醇14a去甲基化酶来抑制真菌生长,该酶负责将羊毛甾醇转化为麦角甾醇,麦角甾醇是真菌细胞壁中的关键成分。在过去的20年里,真菌对唑类药物的耐药性正在增加,尤其是在非白色念珠菌。这种耐药性可以通过多种机制发生,但最常见的是药物释放泵的表达和ERG11基因的上调或突变,ERG11有可能产生突变的羊毛甾醇14a去甲基化酶,从而降低了与唑类药物的结合亲和力。念珠菌产生生物膜的能力是对唑类药物产生抗性的另一个因素。生物膜是高密度生物的避难所,其中一些生物的生长速度降低或释放泵上调,细胞外基质可以作为一种物理屏障来阻止唑类药物的渗透。有明确的证据表明,接触唑类药物会促进对唑类药物产生耐药性。SENTRY抗真菌监测项目报告了氟康唑耐药性物种的稳定出现,其中光滑念珠菌的氟康唑耐药性最高。无论念珠菌属如何,氟康唑耐药性的风险随着次优剂量的增加而增加,长期使用的风险高达3倍。美国疾病控制与预防中心(CDC)在其2013年具有里程碑意义的抗微生物耐药性报告中,将氟康唑耐药性念珠菌列为对人类健康构成严重威胁的病原体之一。
棘白素靶向1,3-β-D-葡聚糖合酶,导致真菌细胞壁的重要成分1,3-β-D葡聚糖的合成减少。它们通常对大多数耐唑念珠菌物种保持活性。然而,在过去的十年里,对棘白菌素的耐药性正在增加,特别是在光滑念珠菌的分离株中。棘白菌素耐药性与靶基因FKS1的2个热点区域的突变有关,或者在光滑念珠菌的情况下,也与1,3-β-D葡聚糖合酶的FKS2基因的突变有关。这降低了棘白菌素的敏感性,并导致所有棘白菌蛋白之间的交叉耐药性。近平滑念珠菌、高里念珠菌和葡萄牙念珠菌本质上对棘白菌素不太敏感,因为FKS1突变是自然发生的,与其他念珠菌物种相比显示出更高的MIC值。先前接触棘白菌素是光滑念珠菌对棘白菌素不敏感和存在FKS突变的主要危险因素。大多数病例发生在治疗3-4周后,但据报道,在短期治疗后,甚至在高发病率环境中的接受棘白菌素初始治疗的患者中也出现了耐药性突变,这表明住院患者之间存在耐药菌潜在的转移。粘膜表面和局灶性感染的亚治疗药物浓度,特别是与生物膜形成有关(腹腔内、器械相关)的药物浓度,可能促进耐药性的选择和发展。虽然大多数真菌细胞在接触棘白菌素后死亡,但大约每104-5个真菌细胞中就有一个存活下来并表现出“药物适应”。这些耐药细胞不会导致治疗失败,但会通过形成稳定的FKS突变,可以及时产生更高水平的耐药性。在一项为期10年的研究中,光滑念珠菌对棘白菌素的耐药性从2%到3%,直到增加到13%以上。
尽管唑类和棘白菌素之间的交叉耐药性通常不常见,但在过去10年中,耐多药(MDR)念珠菌的报告显著增加。随着多耐药念珠菌的出现,阿伦德鲁普和帕特森提出了对欧洲疾病预防控制中心(ECDC)和美国疾病控制与预防中心联合倡议提出的细菌分类的模拟,使用术语表耐多药(MDR)、广泛耐药(XDR)和普遍耐药(PDR)。因此,耐多药念珠菌是一种在≥2个药物类别中对≥1种药物不敏感的分离株,而XDR念珠菌是一种对≥3个药物类别的≥1种试剂不敏感的分离株。耐多药念珠菌在具有内在耐药性的物种中最常见的是获得性耐药性,因此它主要涉及光滑念珠菌、近平滑念珠菌、克柔念珠菌、高里念珠菌或耳念珠菌,它们具有内在的多药耐药性。在不具有内在抗性的物种中,MDR是罕见的,因为它需要获得几种耐药性机制,而这些机制通常需要高昂的适应成本。XDR在接受长期和交替抗真菌治疗的患者中只有极少数。
光滑念珠菌对唑类药物具有内在的异质耐药性,并在药物暴露后对唑类和棘白菌素产生稳定的耐药性,产生对常规治疗难治的MDR分离株。这种情况可能会在接触以亚治疗剂量治疗或螯合在生物膜基质中的棘白菌素后发生,但其他机制也可能导致光滑念珠菌在耐多药念珠菌中的过度表达,即光滑念珠菌中MSH2 DNA错配修复基因突变促进了氟康唑、棘白菌素和AmB耐药性的快速获得。这也可以解释为什么光滑念珠菌对棘白菌素的耐药性也与先前接触氟康唑有关,尽管药物靶点和耐药性机制完全不同。
近平滑念珠菌也可能表现出多重耐药性。它在念珠菌产生生物膜方面排名第二,对氟康唑的耐药性是白色念珠菌的五倍,对棘白菌素具有独特的内在耐药性,MIC值自然高于其他念珠菌。西班牙的一项多中心研究表明,在2019冠状病毒病大流行的同时,出现了一批对氟康唑耐药(和对伏立康唑耐药)的近平滑念珠菌分离株,多家医院对氟康唑和伏立康唑的耐药率同时显著增加。尽管患者对棘白菌素治疗反应比较良好,即使MIC值很高,但反复接触棘白素也是产生耐药性的风险因素。
耳念珠菌本质上具有多药耐药性,目前正在全球范围内出现。它最初是2009年在日本被报道为外耳道引流,后来于2011年在韩国被报道为血液感染。随后的大多数病例发生在印度,那里的分离株具有高度的克隆性。最近的报告记录了世界各地的感染,主要与医疗保健相关的感染有关。这可能是由于它能够在惰性表面存活两周以上,目前已经报道了几起大规模疫情,这些疫情主要是医院的传播而导致的。尽管耳念珠菌没有明确的界点,但大多数菌株对氟康唑具有耐药性,多达一半的菌株对伏立康唑和两性霉素B的MIC升高,近10%的菌株对棘白菌素的MIC提高,41%的菌株对2类药物(MDR)具有耐药性,4%的菌株对3类药物(XDR)具有耐药性。最近的一项单中心研究表明,多达四分之一的定植危重患者可能会出现耳念珠菌血症,多部位定植是发展为念珠菌血症的独立风险因素。对耐药性遗传基础的研究已经确定了药物靶点(ERG11和FKS1)以及控制药物转运蛋白表达的Tac1B和Mrr1转录因子的高频突变,这些突变在耳念珠菌的四个主要遗传分支之间的类型和频率各不相同。相比之下,AmB耐药性的机制在很大程度上是未知的,除了一份将异常高的耐药性水平与参与麦角甾醇生物合成的ERG6蛋白的功能缺失突变联系起来的报告。
MDR甚至XDR念珠菌的出现导致美国疾病控制与预防中心在关于2019年美国抗生素耐药性威胁的报告中将耐药念珠菌列为对公共健康的威胁,将耐药耳念珠菌列为五种对公共健康构成紧急威胁的病原体。它还引起了人们对AmB使用的新兴趣,即其毒性较小的形式——AmB脂质复合物和脂质体AmB——通过与真菌细胞膜中的麦角甾醇结合发挥杀真菌活性,并导致膜孔的形成,从而导致细胞内内容物的泄漏。编码麦角甾醇生物合成的ERG11、ERG3或ERG5中的联合突变以及ERR6或ERG2中的单个突变与念珠菌中麦角甾醇的耗竭和AmB耐药性有关;然而获得性AmB耐药性是一种罕见的事件。
应对抗真菌耐药性
抗真菌管理计划(AFS)肯定可以减少不适当的处方,从而减少选择性压力,而不会对临床结果产生不利影响。AFS有潜力发挥作用,因为30-50%的抗真菌处方可能是优化的或不合适的,并且停止棘白菌素和唑类药物治疗会导致光滑念珠菌FKS改变的消失,但不会导致唑类耐药性的消失。
在AFS的支持下,我们需要定期进行治疗药物监测(TDM),以优化剂量,最大限度地发挥治疗潜力,最大程度地减少耐药性的演变,并最大限度地减少不良反应和毒性。对于伏立康唑,TDM是强制性的;对于氟康唑,TDM是可取的和明智的,特别是在特定人群中如肥胖和儿科患者、接受体外生命支持的患者、器官功能障碍或与药物相互作用的患者。双药代动力学/药效学方法可以促进对(未结合的)药物浓度、病原体生长和杀灭动力学之间相互作用的综合动态研究,以确定最大限度地减少原位抗真菌耐药性演变的条件。
优化“早开始、早停止”抗真菌策略的快速诊断策略,即结合使用培养方法、生物标志物(特别是β -葡聚糖)和聚合酶链反应,对于降低抗真菌压力和避免需要抗真菌药物的患者与处方药物之间的不匹配至关重要。
图1中提出了一种治疗演示。耐多药念珠菌感染的治疗选择仍然有限,支持其使用的证据很少。在这种情况下,强烈建议进行抗真菌药敏试验以指导治疗。所有引起侵袭性念珠菌感染的念珠菌种类都应进行唑类药物敏感性测试,并应进行棘白菌素敏感性测试,至少在既往接受过这些药物治疗的患者以及所有光滑念珠菌、近平滑念珠菌和耳念珠菌感染的病例中是如此。此外,在MIC升高的菌株中,对潜在耐药性机制的全面评估可能是有用的,并与直接抗真菌治疗相关。在对棘白菌素和唑类具有高MIC的光滑念珠菌感染患者中,脂质体两性霉素B与充分的感染来源控制相结合是取得成功的基础。在耐多药白色念珠菌感染患者中,一些实验数据表明,如果使用更高剂量的抗真菌药物,在存在一些不太重要的FKS突变的情况下,可能会获得更高的反应率。然而,这些证据尚未建立临床相关性。对于耐多药耳念珠菌感染,棘白素可能是首选药物,主要是因为它们具有良好的疗效和安全性,但也因为对唑类药物的高耐药性和对AmB的可变易感性。在这种情况下,不能就联合使用抗真菌药物提出结论性建议。然而,在没有单一选择的泛耐药耳念珠菌的情况下,可以使用抗真菌药物的组合作为挽救疗法,希望可以产生协同或叠加效应。棘白菌素与伏立康唑的结合似乎具有协同作用,在体外还观察到米卡芬净和AmB的协同作用。氟胞嘧啶与米卡芬净或AmB的组合在抑制耳念珠菌生长方面显示出协同作用。Bayona等人在耳念珠菌引起的念珠菌血症爆发中,对一半的患者使用了联合治疗,主要是棘白菌素与AmB或伊沙唑醇联合治疗,并观察到30天的死亡率低于先前报道的死亡率。壳聚糖与氟康唑的组合在体外对白色念珠菌和热带念珠菌的氟康唑耐药性菌株显示出良好的治疗效果。去铁胺和氟康唑的联合用药在体外和体内对氟康唑耐药的白色念珠菌也有协同作用。
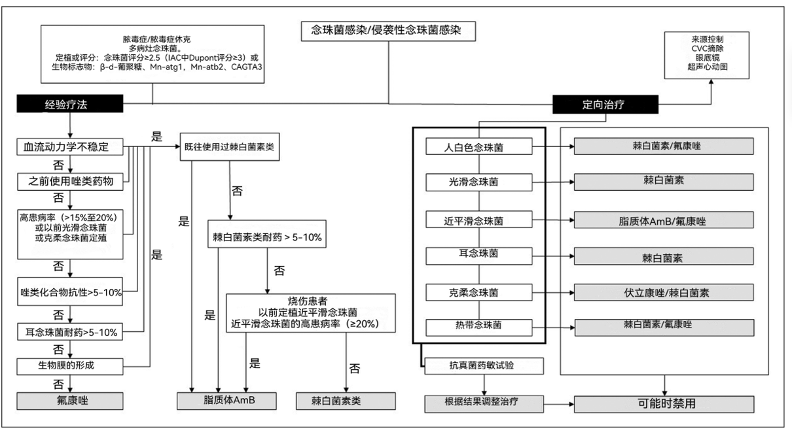
图一:念珠菌感染/侵袭性念珠菌感染的治疗演示。
随着真菌对现有抗真菌药物的耐药性不断增加,迫切需要在所述耐药性机制面前保持活性的新制剂。一些新的抗真菌药物目前正在临床前或临床开发中,其中一些可能比目前可用的药物更具有优势。其中包括:雷扎芬净,一种每周一次的棘白菌素,半衰期长,可以减少静脉给药频率,对耳念珠菌有活性,但对携带FKS1和FKS2突变的菌株其活性有降低;编码的AmB,其可以口服给药;奥司康唑,一种四唑,其结构可能比人类细胞色素P450酶对真菌羊毛甾醇14a去甲基化酶更具特异性,从而导致更少的药物相互作用;奥匹康唑,一种三唑,专门用于吸入给药,以避免全身毒性并最大限度地提高肺部药物浓度,其活性范围包括所有念珠菌,包括耳念珠菌和烟曲霉;纤维蛋白激酶,一种三萜类口服抗真菌药物,通过抑制1,3-β-D-葡聚糖合酶,在念珠菌中产生杀真菌活性,包括对唑类和棘白菌素具有耐药性的耳念珠菌,尽管作用机制相似,但似乎不受棘白菌素的耐药性机制的影响;APX001是活性化合物E1210的第一类前药,其靶向真菌酶Gwt1,Gwt1负责将甘露糖蛋白锚定在真菌细胞壁上,并且似乎保留了对耐多药和耐泛药耳念珠菌和耐药的光滑念珠菌的活性。
最后,配对化合物抑制应激反应途径具有巨大的治疗潜力,应激反应途径直接影响真菌与现有抗真菌药物共存的能力。对不同真菌病原体中真菌应激途径复杂网络的持续探索无疑将提高我们开发干扰这些途径的额外真菌选择性分子的能力。
结论
耐药念珠菌发病率的增加给侵袭性念珠菌感染的治疗带来了新的挑战。一些新的抗真菌药物正在开发中,可能有助于解决真菌耐药性。药物敏感性测试的使用、良好的抗真菌药物选择以及抗真菌管理计划的支持有助于获得有效的治疗和维持有效的抗真菌药。


